主な特色
・関節リウマチは「寛解」をめざして治療します。
・生物学的製剤やJAK阻害薬を活用します。
・関節エコー検査をフル活用して、早期診断、鑑別診断、治療効果判定、寛解判定を行います。
・膠原病、血管炎症候群の診療に力を入れています。
・ガイドラインを参考にしつつ、個々の患者さんに合った有効かつ安全な治療を心がけます。
・ステロイドの効果的な使用法と有効な副作用対策を熟知しています。
・できる限りステロイドの使用量を減らすために、免疫抑制薬、生物学的製剤などを積極的に併用します。
・患者さんの妊娠や授乳の希望に対応いたします。
検査
自己免疫疾患、自己炎症性疾患と診断するにあたり、血液検査や画像検査など様々な検査を行っています。
自己抗体検査
私たちのからだは、細菌やウイルスなどに感染した場合、その外敵に対して抗体とよばれる物質をつくります。通常であれば、抗体は細菌やウイルスなどの外敵に対して働き、私たちのからだを守っています。しかし、自己免疫疾患では、自分自身に対する抗体(自己抗体)がつくられ、自分のからだを攻撃してしまうことがあります。自己抗体は様々な種類があり、各疾患に特徴的な自己抗体が知られています。疑われる疾患に対応する自己抗体を検査することで診断の手がかりとなります。
各疾患特異的な自己抗体の検出
| 抗核抗体 |
全身性エリテマトーデス、強皮症、皮膚筋炎・多発性筋炎、シェーグレン症候群 |
| 抗U1-RNP抗体 |
全身性エリテマトーデス、強皮症、皮膚筋炎・多発性筋炎、混合性結合組織病 |
| 抗SS-A抗体・抗SS-B抗体 |
シェーグレン症候群、全身性エリテマトーデスなど |
| 抗Sm抗体 |
全身性エリマトーデス |
| 抗dsDNA抗体 |
全身性エリマトーデス |
| 抗トポイソメラーゼⅠ抗体 |
強皮症 |
| 抗RNAポリメラーゼⅢ抗体 |
強皮症 |
| 抗セントロメア抗体 |
強皮症、シェーグレン症候群 |
| 抗アミノアシルtRNA合成酵素(ARS)抗体、抗Jo-1抗体・抗EJ抗体・抗PL-7抗体など |
皮膚筋炎・多発性筋炎 |
抗MDA-5抗体
|
皮膚筋炎 |
| 抗Mi-2抗体 |
皮膚筋炎 |
| 抗TIF1y抗体 |
皮膚筋炎 |
| 抗SRP抗体 |
壊死性筋症 |
| 抗リボソームP抗体 |
全身性エリテマトーデス |
| 抗CCP抗体 |
関節リウマチ |
| MPO-ANCA |
ANCA関連血管炎、(MPA、EGPA、GPA) |
| PR3-ANCA |
ANCA関連血管炎、(GPA) |
抗カルジオリピン抗体、抗β2GPI抗体
|
抗リン脂質抗体症候群、全身性エリテマトーデス |
| ループスアンチコアグラント |
抗リン脂質抗体症候群、全身性エリテマトーデス |
関節エコー検査
関節リウマチをはじめとする関節炎疾患の診断において非常に役に立つのが関節エコー(超音波)検査です。レントゲンを撮って「骨には異常ありません」という状態であっても、エコーで見ることで関節炎の有無や程度を知ることができます。
関節エコーで見えること/わかること
○「滑膜炎」を直接見ることができる。
関節リウマチの本態は関節を内張りする滑膜という組織に生じる「滑膜炎」であり、これが痛みを生じるだけでなく、分解酵素で軟骨を溶かし、破骨細胞を刺激して骨を虫食ってしまうことがわかってきました。滑膜炎を起こした関節滑膜は分厚くなり、さらに内部に血管が増生します。滑膜はレントゲンに映りませんが、エコーではその存在を直接見てとることができます。
○「滑膜炎」の勢いがわかる。
増殖した滑膜の中に増生した血管に血液が流れている様子を「パワードプラ」というモードを使用することで見ることができます。この血流シグナルが強ければ強いほど滑膜炎の勢いが強い、と考えてよいことがわかっています。活発な滑膜炎があると、パワードプラ法でまさに「燃えている」ように映し出されます。
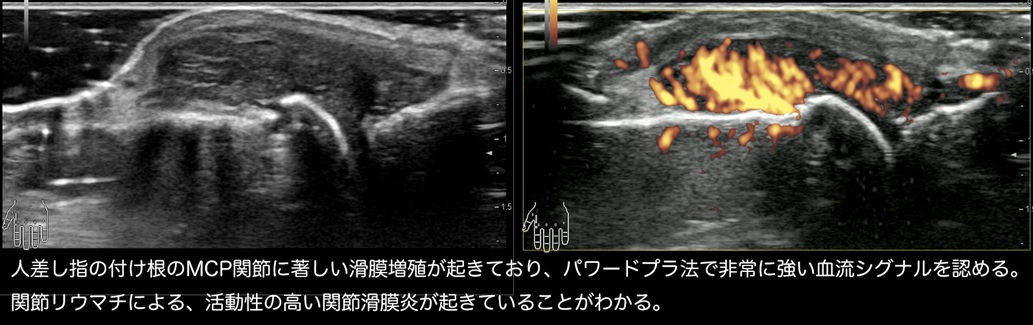
○「滑膜炎」が骨をむしばんでいるかどうかがわかる。
増殖した滑膜が血流シグナルを示しながら骨に食い込んでいる様子が関節エコーで映し出される場合、まさに滑膜炎が骨を破壊している現場を目撃していると考えられます。骨破壊の進行を防ぐのに「待った無し」の状態と言えるでしょう。
○関節以外の滑膜炎もわかる。
滑膜炎は関節だけに起こるものではありません。腱を包んでいる腱鞘や、クッションの役割をしている滑液包という袋状の組織にも滑膜が存在しており、これらの滑膜も滑膜炎を起こします。関節の滑膜と同様に、分厚くなったり、血流シグナルを示したりします。関節リウマチの初期には、関節滑膜炎よりも腱鞘滑膜炎が先に生じることもあるので、腱鞘滑膜炎を見つけられることは早期診断にも重要です。
○「付着部炎」もわかる。
腱や靭帯が骨にくっついている所を「付着部」と呼び、そこに起きる炎症を「付着部炎」と呼びます。付着部炎がよく起こる部位は、かかと、膝、肘などの腱付着部で、特にアキレス腱付着部炎は有名です。関節エコーを用いて付着部炎を見つけることは、乾癬性関節炎をはじめとする脊椎関節炎の診断に大変重要です。
○使いすぎや加齢による骨・軟骨・靱帯・関節の障害もわかる。
関節リウマチのような自己免疫によって慢性的な炎症を生じる病気であるか、それとも使いすぎや加齢によって傷めた障害であるかも区別することができます。軟骨のすり減りから骨の棘が飛び出してくる変形性関節症では、膝が痛くなったり、手指が節くれて痛んだりします(へバーデン結節)。軟骨がうすくなっているかどうか、骨の棘が出ているかどうか、そして滑膜炎がないかどうかが関節エコーでわかります。指の使いすぎによる「バネ指」(狭窄性腱鞘炎)もエコーですぐわかります。
○「リウマチ反応」が陽性の人が関節リウマチになっているかどうかわかる。
「リウマチ反応」、正確にはリウマトイド因子あるいは抗CCP抗体が陽性の人がリウマチを心配して受診することがあります。これらの反応が陽性でもリウマチではない人もたくさんいますし、これらの反応が陰性のリウマチの人もたくさんいます。実際に「滑膜炎」があるのかないのか、が診断の決め手になりますので、そんな時こそ関節エコーの出番となります。
○その他の関節エコー検査の利点
・放射線を使用しない体に優しい検査です。
・痛い関節があれば臨機応変に直接プローブを当てて検査できます。
・関節を動かしながら観察することも可能です。
・関節液の穿刺検査、関節内へのステロイド注射治療なども、エコーで見てから、あるいはエコーで見ながら行うことでより安全かつ効果的に行うことができます。
○当科では関節エコーに力を入れています。
当科では日本リウマチ学会登録ソノグラファーの医師が検査にあたっています。
検査室での多部位の検査、診察室での問題となる部位の検査、入院病室や外来処置室での検査や穿刺・注射補助での利用など、様々な場面で活用しています。
リウマチ性疾患における関節エコー検査の有用性に関しての臨床研究・論文発表などを行なっています。
全国規模の関節エコー講習会において当科医師が指導者として実技指導に当たっています。
日本リウマチ学会から出版されている関節エコーガイドラインの作成に参加しております。
関節エコー検査の入門書の出版物もあります。
治療薬
膠原病の治療では、副腎皮質ステロイドや様々な免疫抑制薬、生物学的製剤などが使われています。
副腎皮質ステロイド
ステロイドは、抗炎症作用や免疫抑制作用があり、全身性エリテマトーデスや関節リウマチ、血管炎症候群など様々な自己免疫性疾患で使用される薬剤です。
ステロイドは、目的に応じて内服や点滴、関節内への注射、外用など様々な方法で使われています。ひとことで“ステロイド”と言ってもプレドニゾロンやメチルプレドニゾロン、デキサメタゾンなど様々な種類があり、用途や必要度に応じて使い分けられています。 また、各疾患によって、ステロイドの使用量も異なります。
副腎皮質ステロイドの内服や点滴加療を行った際に出現する副作用
| 症状 |
不眠
気分不調(過覚醒、抑うつ)
食欲亢進 |
血圧上昇
血糖上昇
むくみ
|
易感染症
多毛
副腎抑制
耐糖能異常 |
ステロイドミオパチー
皮膚の委縮
紫斑 |
骨粗しょう症
白内障
緑内障 |
ステロイドの副作用は、使っている量に応じて出現するものと、使用している期間に応じて認められるものがあります。 わたしたちは、下の表のようにこれらステロイドの副作用を出来るだけ少なくしながら、治療効果を得られる様にステロイドの治療中には、定期的な診察や血液検査、骨密度の確認などを行っています。
副腎皮質ステロイド治療の副作用対策
副腎皮質ステロイド治療に伴う副作用モニタリング
| 感染症 |
白血球数、リンパ球数、血清IgG、CRP |
| 耐糖能異常 |
血糖値(昼食後、夕食前)、HbA1c |
| ステロイド筋症 |
尿中クレアチン・クレアチニン比、筋力テスト、LDH |
| 高脂血症 |
血中脂質検査(LDL-C、TG、HDL-C) |
骨粗しょう症
圧迫骨折 |
BMD(骨密度)、骨代謝マーカー、胸・腰椎レントゲン写真 |
| 大腿骨頭壊死 |
股関節レントゲン写真、MRI |
| 尿路結石 |
尿潜血、尿中カルシウム濃度 |
| 離脱症状 |
発熱、倦怠感、関節痛 |
副腎皮質ステロイド治療に伴う感染症モニタリング (中等量以上のステロイド投与や免疫抑制剤併用時は特に注意が必要)
| 細菌性肺炎 |
・発熱、呼吸器症状
・白血球数、CRP、赤沈 |
肺炎球菌ワクチン |
| 結核 |
・治療歴や家族内発症歴
・発熱、呼吸器症状
・胸部レントゲン写真(CT)
・ツベルクリン反応
・インターフェロンY遊離試験(QFT、T-spot)
・白血球数、赤沈 |
イソニアジド(リファンピシン) |
| ニューモシスチス肺炎 |
・発熱、呼吸器症状
・胸部レントゲン写真(CT)
・末梢血リンパ球数、血清IgG
・βDグルカン |
ST合剤
ペンタジン吸入
レクチゾール
アドバコン
|
| サイトメガロウイルス感染症 |
・発熱、髄膜炎・呼吸器・消化管症状、眼症状
・白血球数(特に末梢血リンパ球数・血小板減少) |
免疫グロブリン
ガンシクロビル
ホスカルネット |
|
真菌症 |
・口腔内の白苔、黒毛舌
・胸部レントゲン写真(CT)
・βDグルカン |
口腔カンジダ症に抗真菌剤のシロップ・ゲル |
| B型肝炎 |
・HBe抗原
・HBs抗体・HBc抗体陽性者でHBV-DNAを測定 |
|
抗リウマチ薬
代表的な抗リウマチ薬であるメトトレキサートは関節リウマチに対し禁忌にあたらなければ、第一選択薬として使用される薬剤です。
| 1 |
メトトレキサート |
リマトレックス®、メトレート® |
葉酸代謝の阻害 |
内服(毎週投与) |
| 2 |
サラゾスルファピリジン |
アザルフィジン® |
抗炎症作用 |
内服 |
| 3 |
ブシラミン |
リマチル® |
免疫担当細胞へ働きかける |
内服 |
| 4 |
イグラチモド |
ケアラム® |
B細胞への作用・NFkBの阻害 |
内服 *ワルファリンとの併用禁忌 |
免疫抑制薬
ステロイド以外にも、様々な免疫抑制薬が使用されています。
タクロリムス、シクロスポリン、ミコフェノール酸モフェチル、アザチオプリンなど様々な免疫抑制薬があります。 どのような薬剤でも“副作用”に注意が必要ですが、腎機能や肝機能、感染症など、またその薬剤に特徴的な副作用に注意しながら治療を行っています。最近では、アザチオプリンの導入時には、代謝酵素の遺伝子多型解析の検査を行うことにより副作用のリスクを少なくするような試みも行っています。
| 1 |
タクロリムス
|
プログラフ® |
カルシニューリンの阻害 |
内服 |
| 2 |
シクロスポリン |
ネオーラル® |
カルシニューリンの阻害 |
内服 |
| 3 |
アザチオプリン |
アザニン®、イムラン®
|
6-メルカプトプリンの阻害 |
内服 |
| 4 |
シクロフォスファミド |
エンドキサン® |
DNA複製の阻害 |
内服・点滴 |
| 5 |
ミゾリビン |
ブレディニン® |
イノシンモノフォスフェイト
脱水素酵素 |
内服 |
| 6 |
ミコフェノール酸モフェチル |
セルセプト® |
イノシンモノフォスフェイト
脱水素酵素 |
内服 |
生物学的製剤
生物学的製剤とは、炎症や免疫に関連する分子に特異的に作用するように作成されたモノクローナル抗体製剤あるいは結合タンパク製剤です。主に活動性の高い関節リウマチの患者さんを中心に点滴や皮下注射により投与されます。内服薬のみでは治療効果が乏しい方や、肝臓・腎機能障害により内服薬が使用できない方などでも非常に効果が高い治療法です。点滴製剤は化学療法室を利用して治療を行うことが多いです。皮下注射製剤は通院で注射を受けるだけでなく、自宅に持ち帰っての自己注射することも可能なものも多いです。患者さん個人個人の病状に合わせて製剤を選択しています。もともと重篤な感染症を持っていらっしゃる方や活動性の結核などがある場合は使用できないことがあります。また副作用として感染症や間質性肺炎などを認めることがあるため、定期的な検査を行っています。製剤の種類や適応症は今後も徐々に増えてくる見込みです。
○関節リウマチに適応される生物学的製剤一覧
| 1 |
エタネルセプト
|
エンブレル® |
TNFaの阻害 |
皮下注射(自己注射可) |
| 2 |
インフリキシマブ |
レミケード® |
TNFaの阻害 |
点滴注射 |
| 3 |
アダリムマブ |
ヒュミラ® |
TNFaの阻害 |
皮下注射(自己注射可) |
| 4 |
ゴリムマブ |
シンポニー® |
TNFaの阻害 |
皮下注射(自己注射可) |
| 5 |
セルトリズマブペゴル |
シムジア® |
TNFaの阻害 |
皮下注射(自己注射可) |
| 6 |
オゾラリズマブ |
ナノゾラ® |
TNFaの阻害 |
皮下注射(自己注射可) |
| 7 |
トシリズマブ |
アクテムラ® |
IL-6受容体の阻害 |
点滴注射・皮下注射(自己注射可) |
| 8 |
サリルマブ |
ケブザラ® |
IL-6受容体の阻害 |
皮下注射(自己注射可) |
| 9 |
アバタセプト |
オレンシア® |
Tリンパ球共刺激分子の阻害 |
点滴注射・皮下注射(自己注射可) |
○それ以外の疾患に適応される生物学的製剤一覧
| 1 |
ベリムマブ |
ベンリスタ® |
Bリンパ球共刺激分子の阻害 |
点滴注射・皮下注射 |
全身性エリテマトーデス |
感染症、過敏症など |
| 2 |
アニフロルマブ |
サフネロー® |
I型インターフェロンの阻害 |
点滴注射 |
全身性エリテマトーデス |
感染症、過敏症、帯状疱疹など |
| 3 |
メポリズマブ |
ヌーカラ® |
IL-5の阻害、好酸球の増殖抑制 |
皮下注射 |
気管支喘息(難治性)、好酸球性多発血管炎性肉芽腫症(EGPA) |
注射部位反応、頭痛、疼痛、掻痒など |
| 4 |
ベンラリズマブ |
ファセンラ® |
IL-5受容体の阻害、好酸球の除去 |
皮下注射 |
気管支喘息(難治性)、好酸球性多発血管炎性肉芽腫症(EGPA) |
頭痛、注射部位反応、疼痛、掻痒など
|
| 5 |
オマリズマブ |
ゾレア® |
IgEの阻害 |
皮下注射 |
気管支喘息(難治性) |
注射部位反応、紅斑、掻痒、疼痛など |
| 6 |
リツキシマブ |
リツキサン® |
Bリンパ球の除去 |
点滴注射 |
多発血管炎性肉芽腫症(GPA)、顕微鏡的多発血管炎(MPA) |
感染症、過敏症など |
JAK阻害薬(ヤヌスキナーゼ阻害薬)
既存の治療で効果不十分な関節リウマチの方に対し使用され、ヤヌスキナーゼを阻害することによりリンパ球の機能が抑制されます。
| 1 |
トファシチニブ |
ゼルヤンツ® |
ヤヌスキナーゼの阻害 |
内服 |
| 2 |
バリシチニブ |
オルミネント® |
ヤヌスキナーゼの阻害 |
内服 |
| 3 |
ペフィシチニブ |
スマイラフ® |
ヤヌスキナーゼの阻害 |
内服 |
| 4 |
ウパダシチニブ |
リンヴォック® |
ヤヌスキナーゼの阻害 |
内服 |
| 5 |
フィルゴチニブ |
ジセレカ® |
ヤヌスキナーゼの阻害 |
内服 |
ヒドロキシクロロキン(プラニケル®)
全身性エリテマトーデスに対して診断早期から禁忌事項がなければほぼ全例で投与を考慮すべきであるとされる薬剤です。もともと抗マラリヤ薬として使用されていました。本邦でも2015年にヒドロキシクロロキンが認可され診療の場でたくさんの患者さんに使用されるようになりました。全身性エリテマトーデスの再燃予防に有用であることが知られているだけではなく、生命予後を改善したというデータもあります。この薬剤は妊娠中でも服用可能であることも大きな特徴です。全身性エリテマトーデスは妊娠中に悪化する傾向がありますが、ヒドロキシクロロキンが妊娠中の病気の悪化の予防に有効であるというデータがあります。副作用として、0.01-0.1%に網膜症の合併が報告されており、定期的な眼科診察が必要な薬剤です。
アドレナリン自己注射薬(エピペン®)
アレルゲンの侵入(経口, 経静脈, 経皮等)によって、複数臓器においてアレルギー症状が惹起されることで、生命に危機を与えうる全身性過敏反応を呈した場合をアナフィラキシーと定義しています。アレルゲンとしては、食物や薬剤、ハチ毒など様々あります。アナフィラキシーと診断、または強く疑われる場合に、エピペンの処方、自己注射の指導を行っています。これは、万が一アナフィラキシーを起こしてしまった場合に、医療機関受診までの間にアナフィラキシー症状を緩和させ、血圧低下や意識障害などのショック状態となることを防ぐための対応となります。
扱う主な疾患
関節リウマチ
気づくポイント
女性に多い病気で、中年女性に発症することが多いとされてきましたが、近年では高齢層での発症も増えています。両手の手首や、指の付け根の関節と第2関節が腫れることが特徴的です。足首や足の指の付け根が腫れて痛むことも多いです。また、両膝や両肩、両肘などの大きな関節が腫れることもあり、ご高齢の方では急な両肩の痛みで発症し、夜眠れないほど辛いこともあります。また、手のこわばりが朝起床時から長時間続く場合も関節リウマチを疑います。健診やドックでリウマトイド因子が高いことがわかって受診される方もいらっしゃいます。
診断には
血液検査では、7〜8割の患者さんでリウマトイド因子や抗CCP抗体が陽性となります。CRPや血沈という炎症反応が高くなります。滑膜炎の程度に応じてMMP-3という値も高くなります。しかしながら、これらの数値以上に前段で述べたような特徴的パターンの多発性の関節炎を呈することが重要です。画像検査としては、進行してしまった患者さんでは普通のレントゲン撮影で骨破壊や関節変形が認められますが、早期の患者さんではレントゲンでは異常を認めないことがほとんどです。そこで役に立つのが
関節エコー検査です。エコーを用いることで関節の中に滑膜炎が起きているかどうかが手に取るようにわかります。
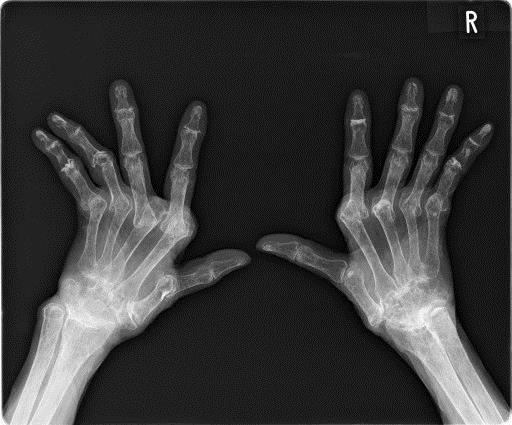 |
| 関節リウマチの手の骨のレントゲン像:昔の治療法では骨破壊、関節変形が防げないことが多かった |
治療には
関節リウマチの治療はこの10年で大きく進歩してきました。リウマチの治療には抗リウマチ薬を用います。抗リウマチ薬は通常タイプの飲み薬の抗リウマチ薬と、注射薬である生物学的製剤(バイオ製剤)に分かれます。飲み薬の抗リウマチ薬の中ではメトトレキサート(リウマトレックス®、メトレート®など)という週に1日だけ服用する薬の効果が高いためよく使用されます。その効果を最大限に発揮し、なおかつ副作用が出ないという理想的な服用量には個人差が大きいため、うまく使いこなすにはコツが必要です。メトトレキサートや、その他の抗リウマチ薬の内服で十分な治療効果が得られない場合は生物学的製剤が用いられます。これこそがリウマチ治療を劇的に変えた治療薬であり、うまく使用することで骨破壊や関節変形を防ぐことが可能となってきました。もちろんうまく使いこなすには豊富な経験に基づいたノウハウが必要です。さらに
生物学的製剤と並ぶ有効性を持つ内服薬として、
JAK阻害薬というタイプの薬も使うことができるようになりました。
当科で心がけていること
なにより早期診断・早期治療です。残念ながら一旦破壊され変形してしまった関節を薬の力で元どおりに戻すことはできません。効果の高い薬剤が使えるようになった現代こそ、早く診断して、関節破壊が進んでしまう前に早期治療を行うことの重要性がますます高まってきています。当科では関節エコー検査を活用して早期診断の確実性向上を目指しています。
リウマチであること忘れて生活できるくらいに回復することを「寛解」と呼びます。今日のリウマチ治療は「寛解を目指す治療」と呼んでも良いでしょう。寛解を確実なものとするためにも関節エコー検査を活用しています。
膠原病
「膠原病」とはひとつの病気の名称ではなく、いくつかの病気をまとめた病気の分野を示します。皮膚、筋肉、関節、血管、コツなど、全身のコラーゲン(膠原繊維)に慢性的な炎症が広がる病気を総称して膠原病と呼ぶようになった歴史があります。また他にも似ている病気の分野・分類があります。
○リウマチ性疾患:運動器(関節や筋肉や骨)に主に痛みを生じる病気
○結合組織疾患:結合組織(皮膚や関節や血管)に障害をきたす病気
○自己免疫疾患:自分の免疫が自分のからだを攻撃する病気
膠原病はこのような3つの特徴をもつ疾患群であるということもできます。
膠原病の概念を広く解釈すると、関節リウマチも血管炎症候群も膠原病に含めることができます。
逆に狭く解釈すると、いわゆる古典的膠原病として全身性エリテマトーデス、全身性強皮症、皮膚筋炎・多発性筋炎、シェーグレン症候群などが挙げられ、その他の疾患を膠原病類縁疾患と呼ぶこともあります。
全身性エリテマトーデス(SLE)
気づくポイント
20歳〜40歳代の女性に多い膠原病です。初期症状は発熱、関節炎、皮疹などで、特に顔面の蝶々の形をした蝶形紅斑が有名です。紫外線に当たることが発病の引き金になることがあります。
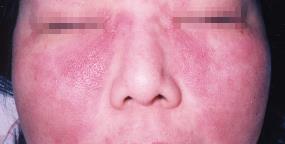 |
| 蝶型紅斑 |
診断には
血液検査で抗ds-DNA抗体や抗Sm抗体の上昇、補体の低下、白血球、血小板の減少をチェックします。ループス腎炎になるとタンパク尿が出ます。腎臓の障害が進む前に腎生検(エコーで腎臓を映しながら針を刺して小さな検体を採取する方法が主流です)で診断します。他にも神経精神症状、心病変、肺病変、消化器病変などが出ることもあります。
治療には
症状に応じた量の副腎皮質ステロイド(プレドニゾロンが一般的)の内服を行うことが多いです。重症例ではステロイドパルス療法を行うこともあります。病気の改善を早めるためや、ステロイドの減量を進めるために免疫抑制薬を併用することも多いです。免疫抑制薬にはアザチオプリン(イムラン®、アザニン®など)、シクロフォスファミド(エンドキサン®)、タクロリムス(プログラフ®)、サイクロスポリンA(ネオーラル®)、ミゾリビン(ブレディニン®)、ミコフェノール酸モフェチル(セルセプト®)などがありますが、病態や体質、患者さんの事情などを考慮して慎重に選びます。
当科で心がけていること
ステロイドの投与量をなるべく減らせるように、
ヒドロキシクロロキン(プラケニル®)、ベリムマブ(ベンリスタ®)などの併用も積極的に行います。妊娠を希望する患者さんにも対応しています。
シェーグレン症候群
気づくポイント
50歳代を中心に幅広い年齢層の女性に多い膠原病です。関節リウマチや他の膠原病にかかっている患者さんが同時にかかっていることもあります。主な症状は目の乾燥(ドライアイ)、口の乾燥(ドライマウス)です。唾液腺の腫れや関節炎で気づかれることもあります。環状の紅斑が出ることもあります。
診断には
涙の分泌が低下しているかどうか、角膜に傷がついているかどうかなどを眼科でチェックします。唾液の分泌が低下しているかどうか、10分間ガムを噛んでいる最中に分泌する唾液量を図ってチェックします(ガムテスト)。血液検査で抗核抗体、抗SS-A抗体、抗SS-B抗体、抗セントロメア抗体などが陽性かどうか調べます。確定診断には唾液腺シンチグラム、耳下腺造影、口唇の小唾液腺生検などを行うことがあります。また、肺や腎臓などの臓器障害、あるいは高ガンマグロブリン血症などの血液障害がないかどうか、血液・尿検査や画像検査でスクリーニングをします。
 |
| 唾液腺シンチグラム:耳下腺、顎下腺の機能低下が認められている |
治療には
ドライアイには点眼薬を使用します。ドライマウスには人工唾液のスプレー、唾液の分泌をうながす内服薬である塩酸セビメリン(エボザック®、サリグレン®)などを試していきます。関節炎が強い場合は少量のステロイド内服を行うことがあります。多い量のステロイドを使用するのは、臓器障害や血液障害が合併しているごく一部の患者さんに限られます。
当科で心がけていること
シェーグレン症候群ではリウマトイド因子が陽性になることがあります。関節炎がある場合、関節リウマチを合併しているのか、シェーグレンだけの関節症状なのか、区別してから治療を選択する必要があります。当科では関節エコー検査を活用して正確な診断につなげています。患者さんの症状や背景によっては、侵襲的な検査をあえて行わず、経過観察をお薦めすることがあります。
皮膚筋炎・多発性筋炎
気づくポイント
中年女性に多い傾向があります。筋肉の炎症によって、力が入りにくくなったり、疲れやすくなったり、筋肉が痛んだりします。皮膚症状を伴う場合が皮膚筋炎で、手指の関節の表面ががさがさとして赤くなったり盛り上がったりする「ゴットロン徴候」、上まぶたが赤く腫れぼったくなる「ヘリオトロープ疹」、手指にひどい手荒れがでる「機械工の手」などが見られることがあります。一部の患者さんでは筋肉の症状が少なくて、その代わり間質性肺炎や関節炎が目立つこともあります。
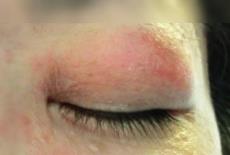 |
| ヘリオトロープ疹 |
診断には
血液検査ではCKという筋肉が壊れると上昇する数値が高いのが特徴です。病気に特徴的な自己抗体が多くわかっており手がかりになります。筋肉のMRI撮像や筋電図検査で炎症のある筋肉がわかれば、その部位から筋生検を行って確定診断します。間質性肺炎が合併するケースや悪性腫瘍が潜んでいるケースがあるためCT検査も行います。
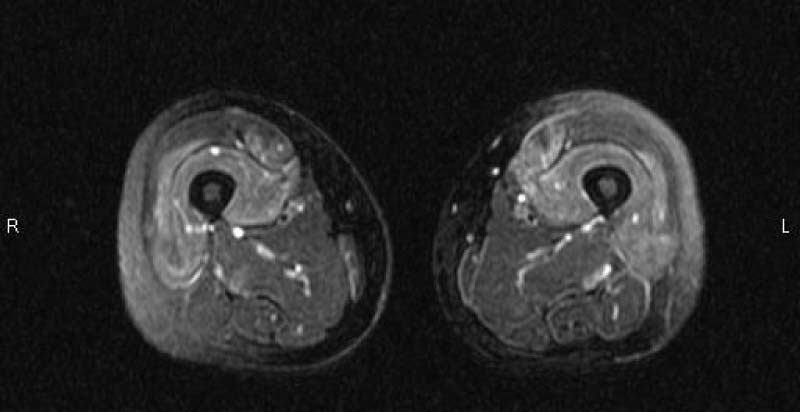 |
| 両側の大腿部筋肉のMRI像:炎症のある筋肉がわかる |
治療には
十分量の副腎皮質ステロイドを開始して炎症を抑えます。重症例ではステロイドパルス療法も行います。ステロイドの効果が不十分である場合は免疫抑制薬を併用します。特に間質性肺炎を合併している場合は、シクロフォスファミド(エンドキサン®)パルス療法を行ったり、タクロリムス(プログラフ®)を併用したりと強力な治療が必要となることもあります。
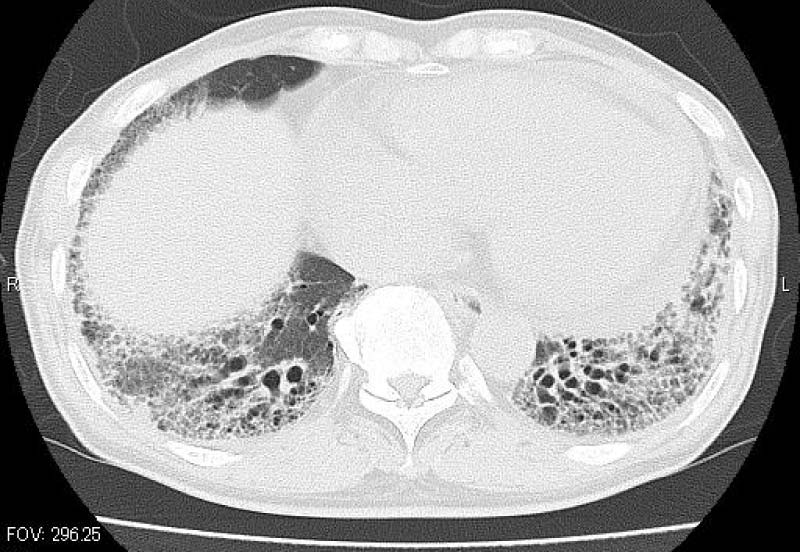 |
| 肺CT:皮膚筋炎の一種である抗ARS抗体陽性における間質性肺炎 |
当科で心がけていること
ひとくくりに筋炎といっても幾つかのタイプがあるため、特徴的な自己抗体を調べることで分類し、それぞれに適切な治療方針を選ぶように努めています。ステロイドの副作用対策、感染症の予防、筋力低下に対するリハビリなどを早め早めに行っていきます。
血管炎症候群
血管炎症候群は免疫の異常によって血管の壁に慢性炎症を生じる病気の総称です。大動脈から毛細血管まで、炎症を起こす部位が病気によって異なります。
ANCA関連血管炎
ANCAは抗好中球細胞質抗体の略語で「アンカ」と読みます。ANCA関連血管炎は毛細血管を主とする細い血管に強い炎症を起こします。ANCAにはMPO-ANCAとPR3-ANCAの2種類があり、診断の手がかりになります。
ANCA関連血管炎には顕微鏡的多発血管炎、多発血管炎性肉芽腫症、好酸球性多発血管炎性肉芽腫症の3種類があります。
顕微鏡的多発血管炎(MPA)
気づくポイント
平均発症年齢は約70歳であり、高齢の方に多く発症します。発熱、全身倦怠感、体重減少、節々の痛みなどの全身症状に加えて、腎障害による蛋白尿・血尿、肺障害による息切れ・胸部レントゲン異常、末梢神経の障害による足や手のしびれや麻痺などが出ることがあります。
診断には
血液検査ではCRPや血沈という炎症反応が高くなります。MPO-ANCAという自己抗体が陽性であることが最大の特徴です。臓器障害がある部位については、肺のCT検査、腎臓の生検、神経の神経伝導速度検査・生検などを行うことがあります。
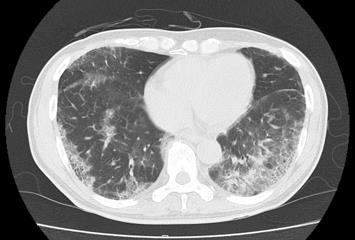 |
| 顕微鏡的多発血管炎における間質性肺炎 |
治療には
臓器障害の重症度に応じて治療の強さが違ってきます。進行性の間質性肺炎や急速進行性の糸球体腎炎がある場合は、高用量の副腎皮質ステロイドともにシクロフォスファミド(エンドキサン)パルス療法などを合わせたしっかりとした治療を行って病勢を抑え込むこと(寛解導入治療)が大事です。
当科で心がけていること
発症早期に寛解導入した後にはステロイドを積極的に減量していきますが、再発(再燃という言葉を使います)を防ぐために免疫抑制薬を工夫して併用します(寛解維持治療)。生物学的製剤のリツキシマブ(リツキサン®)も積極的に活用しています。
多発血管炎性肉芽腫症(GPA、旧称 ウェゲナー肉芽腫症)
気づくポイント
男性30〜60歳代、女性50〜60歳代の方に多く発症します。発熱、全身倦怠感、体重減少などの全身症状に加えて、副鼻腔炎、中耳炎などの耳鼻科領域の様々な症状から始まることが多いです。さらに腎障害による蛋白尿・血尿、肺障害による息切れ・胸部レントゲン異常、末梢神経の障害による足や手のしびれや麻痺などが出ることがあります。
診断には
血液検査ではCRPや血沈という炎症反応が高くなります。PR3-ANCAという自己抗体が陽性であることが最大の特徴ですが、MPO-ANCAが陽性の場合もあります。耳鼻科領域のCT・MRI検査、耳鼻科での診察や粘膜の生検、臓器障害がある部位については、肺のCT検査、腎臓の生検、神経の神経伝導速度検査・生検などを行うことがあります。
多発血管炎性肉芽腫症:頭頸部MRInにて副鼻腔に肉芽種性病変を認めている
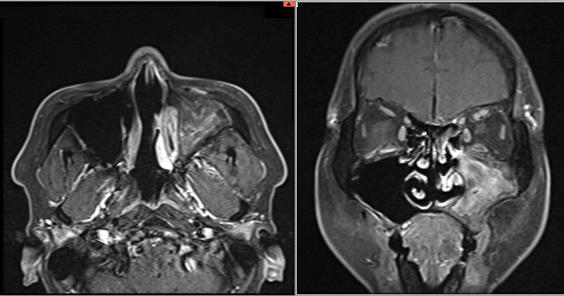 |
| 多発血管炎性肉芽腫症:頭頸部MRIにて副鼻腔に肉芽種性病変を認めている |
治療には
臓器障害の重症度に応じて治療の強さが違ってきます。進行性の間質性肺炎や急速進行性の糸球体腎炎がある場合は、高用量の副腎皮質ステロイドともにシクロフォスファミド(エンドキサン)パルス療法などを合わせたしっかりとした治療を行って病勢を抑え込むこと(寛解導入治療)が大事です。
当科で心がけていること
発症早期に寛解導入した後にはステロイドを積極的に減量していきますが、再発(再燃という言葉を使います)を防ぐために免疫抑制薬を工夫して併用します(寛解維持治療)。ANCAの数値も病気の勢いを知るのに有用です。生物学的製剤のリツキシマブ(リツキサン®)も積極的に活用しています。
好酸球性多発血管炎性肉芽腫症(EGPA、旧称 チャーグ・ストラウス症候群)
気づくポイント
40〜70歳の方に多く発症します。もともと気管支喘息やアレルギー性鼻炎をもっている方でアレルギーに関与する白血球である好酸球が異常に増加し、胸部レントゲン異常、末梢神経の障害による足や手のしびれや麻痺などが出ることがあります。心臓、腎臓、腸管、脳などに病変が及ぶ重症例もあります。
診断には
血液検査では好酸球数が著増し、CRPや血沈という炎症反応が高くなります。MPO-ANCAという自己抗体が約半数の患者さんで陽性となります。臓器障害がある部位については、肺のCT検査、心臓エコー検査、神経の神経伝導速度検査・生検などを行うことがあります。
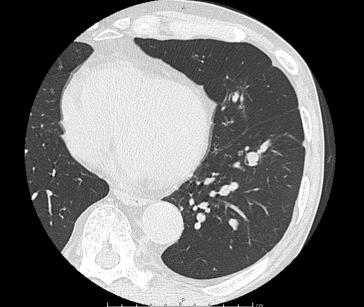 |
| 肺CT:好酸球性の炎症による気管支壁の肥厚と粘液栓が認められている |
治療には
好酸球を減らし炎症を鎮めるために高用量の副腎皮質ステロイドを用い、ステロイドパルス療法を行うこともあります。神経の血管炎や、臓器の障害が重症の場合はシクロフォスファミド(エンドキサン)パルス療法などを合わせたしっかりとした治療を行って病勢を抑え込むこと(寛解導入治療)が大事です。
当科で心がけていること
発症早期に寛解導入した後にはステロイドを積極的に減量していきますが、血管炎の再発を防ぐために免疫抑制薬を併用したり、好酸球をコントロールするために生物学的製剤のメポリズマブ(ヌーカラ®)を併用したりします(寛解維持治療)。神経症状の回復を促すために高用量ガンマグロブリン療法を行うこともあります。
高安動脈炎(別名 大動脈炎症候群)
気づくポイント
15歳〜35歳代の女性に発症することの多い血管炎です。胸部〜腹部の大動脈やそこから分岐している太めの動脈の壁に炎症を起こします。初期の症状は微熱や全身倦怠感、体重減少などであり、特徴に乏しいためなかなか気づかれないこともあります。頸動脈に痛みを感じるのが手がかりになることがあります。気づかないうちに動脈の狭窄が進んでしまうと、頭部への血流不足によるめまいや立ちくらみ、腕への血流不足による腕の疲れやすさや脈のふれにくさが出てきます。
診断には
慢性的な炎症が続くため、血液検査ではCRPや血沈という炎症反応が高く、炎症による貧血も伴うことが多いですが、診断の決め手になるような特徴的な抗体検査などはありません。造影剤を用いてCTを撮ることで動脈の狭窄や閉塞、動脈周囲の炎症像を見いだすことが可能です。診断後であれば、PET検査を行うことで血管壁の炎症の程度を調べることも可能です。
PET
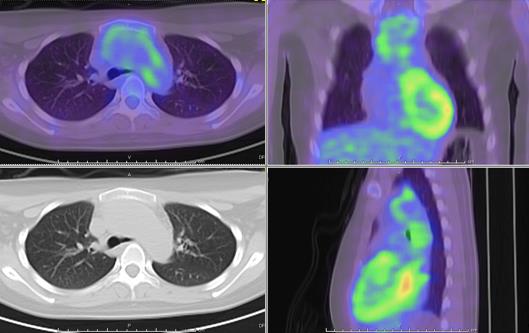 |
| PET/CT検査:大動脈弓の炎症と拡張を認めている |
治療には
まずは十分量の副腎皮質ステロイドを服用して炎症を抑えます。その後ステロイドは減量していきますが、ぶり返してしまいステロイドがなかなか減らせない場合でも免疫抑制薬や、生物学的製剤のトシリズマブ(アクテムラ®)を併用して治療することが可能です。
当科で心がけていること
PET検査は当センター内で検査可能です。トシリズマブも積極的に使用して、ステロイドの減量を進めています。
巨細胞性動脈炎(別名 側頭動脈炎)
気づくポイント
60歳〜70歳代に発症することの多い血管炎で、やや男性に多い傾向があります。
熱が続く、だるい、つかれやすい、体重が減る、筋肉が痛い、関節が痛いなどの全身的な炎症による症状からこの病気を疑うことはなかなか難しいですが、こめかみの動脈の発赤、怒張、圧痛や頭痛、頭皮の違和感などがあれば良い手がかりになりますし、顎が疲れて噛み続けることができないケースもあります。最も心配なのは、目に行く眼動脈に炎症があると視力低下や失明に及ぶ危険があることです。その前段階では、一時的に目が真っ暗に見えなくなってしまうことが生じることがあります。リウマチ性多発筋痛症と巨細胞性動脈炎の両方にかかってしまう患者さんもいます。
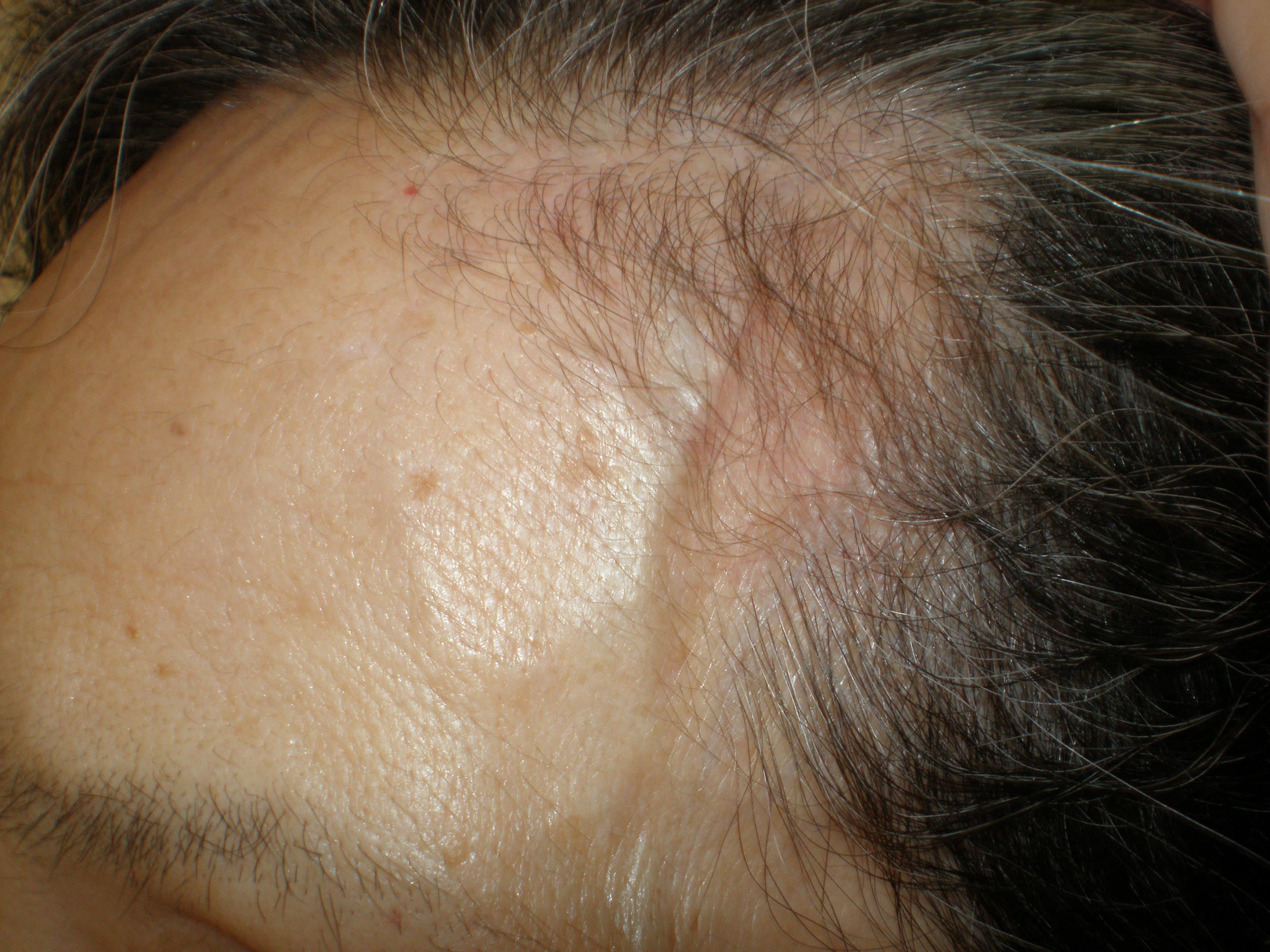 |
| 巨細胞性動脈炎:側頭部の動脈の怒張・腫脹が見られる |
診断には
こめかみの動脈(側頭動脈)に症状がある場合は、この血管組織を生検して顕微鏡で病理診断することができます。大動脈やその分岐だけが炎症を起こしている場合は、造影剤を用いてCTを撮ることで動脈の狭窄や閉塞、動脈周囲の炎症像を見いだすことが可能です。診断後であれば、PET検査を行うことで血管壁の炎症の程度を調べることも可能です。
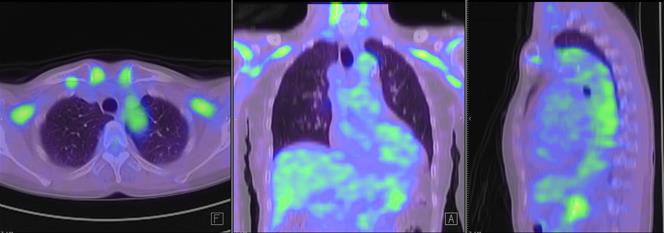 |
| PET/CT検査:大動脈弓、頸動脈、鎖骨下動脈に炎症を認めている |
治療には
まずは十分量の副腎皮質ステロイドを服用して炎症を抑えます。その後ステロイドは減量していきますが、ぶり返してしまいステロイドがなかなか減らせない場合でも免疫抑制薬のメトトレキサートや、生物学的製剤のトシリズマブ(アクテムラ®)を併用して治療することが可能です。
当科で心がけていること
側頭動脈はエコーで検査をすることができます。エコーで特徴的な所見が得られれば病理診断なしでも十分診断できることが多いため、患者さんの負担を考慮して生検をしないで治療に進むことも多くなっています。PET検査は当センター内で検査可能です。トシリズマブも積極的に使用して、ステロイドの減量を進めています。
浅側頭動脈のエコー検査所見:動脈壁
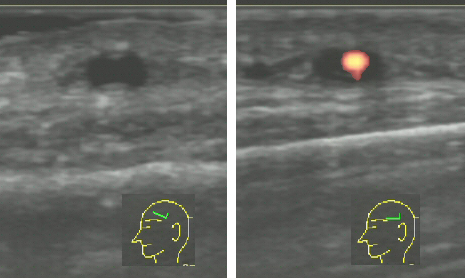 |
| 浅側頭動脈のエコー検査所見:動脈壁の肥厚と内腔の狭窄がわかる |
リウマチ性多発筋痛症
気づくポイント
高齢の方に両肩や骨盤付近の強い疼痛とこわばりが出る病気です。非常に強い痛みが急に出てくることが特徴です。
診断には
血液検査ではCRPや血沈という炎症反応が高くなります。
関節エコー検査を用いて肩や股関節周囲の滑液包などの滑膜炎を検出することが診断に役立ちます。
治療には
副腎皮質ステロイドが有効です。プレドニゾロンであれば15mg前後を開始することで劇的な改善を示すことが特徴です。その後ステロイドは減量していきますが、ぶり返してしまいステロイドがなかなか減らせない場合はメトトレキサートを併用して治療することが可能です。
当科で心がけていること
高齢発症の関節リウマチや、そのほかの高齢者に多い関節疾患との区別をしっかりつけるために関節エコー検査を活用しており、その臨床経験に基づいて多くの学会報告や論文発表も行なっています。
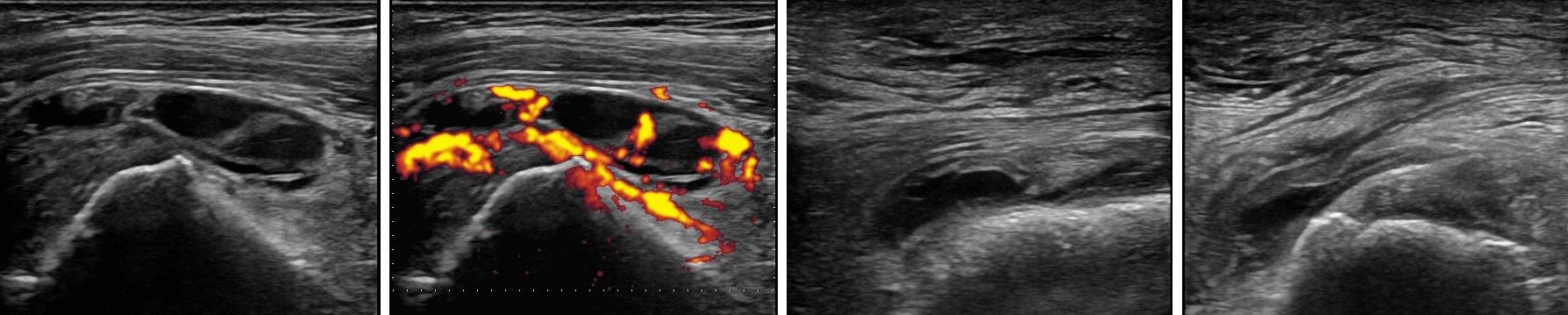 |
関節エコー検査:肩の三角筋下/烏口下滑液包炎(左2枚)と股関節の大転子滑液包炎(右2枚)を認めている
|
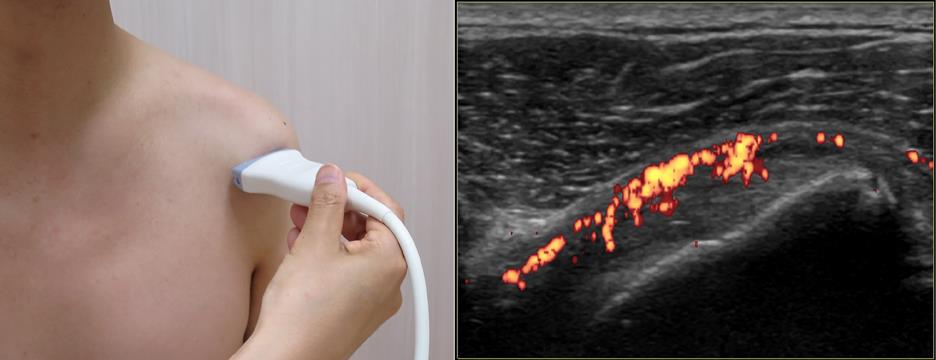 |
| 関節エコー検査:肩の肩甲下筋腱の前面に強い血流増加を認めるのも特徴である |
IgG4関連疾患
気づくポイント
全身のいろいろな臓器(膵臓、唾液腺、涙腺、腎臓など)が腫れたり、硬くなったりする原因不明の病気です。上まぶたの腫れや耳の下・顎の下の腫れが続く時は、涙腺や唾液腺(耳下腺、顎下腺)の腫大を疑います。これは別名「ミクリッツ病」と呼ばれていた病状で、膠原病のシェーグレン症候群と紛らわしいことがあります。腎臓が腫大して腎機能障害を呈するなど、後腹膜にある臓器が冒されるケースも多く、膵臓が腫大する「自己免疫膵炎」では糖尿病をきたすことがあります。尿管の流れが悪くなって水腎症をきたす「後腹膜線維症」、腹部大動脈が冒される「炎症性腹部大動脈瘤」など様々な別名をもつ病状があります。高齢男性に多い傾向があります。
診断には
免疫グロブリンの一つであるIgG4が血液中で高いことが特徴です。冒された組織を生検することができれば、IgG4分泌細胞の著しい浸潤及び強い線維化を認めることで診断が裏付けられます。
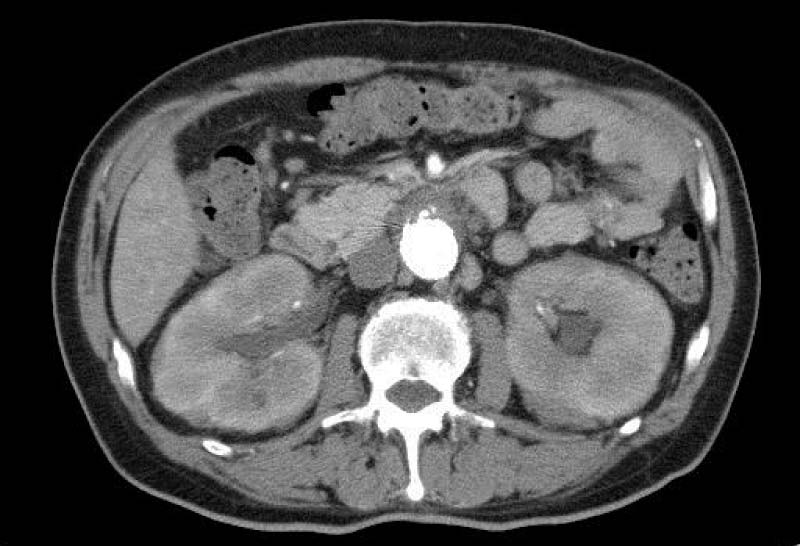 |
| IgG4関連腎臓病:CTにて両側の腎臓の腫大がわかる |
治療には
副腎皮質ステロイドが有効です。稀に腫れが自然に小さくなることもありますので、そのような場合には急いで治療する必要はありません。ステロイドを使用できない時やステロイドの効果が悪い場合には、免疫抑制薬を使用することもあります。
当科で心がけていること
紛らわしい病気としてシェーグレン症候群やANCA関連血管炎などが挙げられるため、これらの鑑別をしっかり行っていきます。高齢者ではステロイドの副作用が問題となりやすいため、しっかりとした副作用対策を行います。
自己炎症症候群
気づくポイント
原因不明の発熱が最大の特徴です。発熱してもしばらくすると自然に解熱したり、また忘れた頃に発熱したりを繰り返す場合もあり、「周期性発熱」と呼ぶことがあります。昔から「家族性地中海熱」という病気が知られていましたが、近年類似の疾患をまとめて「自己炎症症候群」と呼ぶようになりました。体内で炎症を制御する分子がうまく機能していないという特徴があり、特定の遺伝子の変異が原因となっていることがあります(MEFV遺伝子の変異による家族性地中海熱やTNFRSF1A遺伝子の変異によるTNF受容体関連周期性症候群、NLRP3遺伝子の変異によるクリオピリン関連周期熱症候群、CECR1遺伝子の変異によるADA2欠損症やTNFIP3遺伝子の変異によるHA20ハプロ不全症などが報告されています)。疾患によりますが、周期的な発熱以外に関節痛、漿膜炎による胸痛や腹痛、皮膚症状なども起こすことがあります。炎症が長期持続するとアミロイドーシスにつながることがあります。
診断には
疾患に特徴的な症状の確認、血液検査所見の評価、感染症や悪性腫瘍、他の自己免疫疾患の除外診断を行います。遺伝子検査により変化を認める遺伝子があるかを確認し診断に至ります。
治療には
疾患により治療内容は異なりますが、副腎皮質ステロイドやコルヒチン、免疫抑制薬、生物学的製剤を用いて治療にあたります。
当科で心がけていること
これまで別の疾患として加療されてきた方の中に、自己炎症性疾患の方がいらっしゃる場合があります。診断を確定することで治療の選択肢が広がる可能性があります。“遺伝子”に関する検査では、遺伝カウンセリングを行いながら診療をすすめています。一方で症例数も他の疾患に比べて少なく治療法が確立していないものもあり、大学病院やより専門性の高い施設への紹介、連携も行っております。
膠原病・アレルギー内科での後期研修(シニアレジデント)
当センターは日本内科学会、日本リウマチ学会の認定教育施設で、内科専門医としての後期研修と日本リウマチ学会専門医を目指すサブスペシャリティの研修を並行研修することができます。膠原病・アレルギー内科の後期研修医募集人数は内科全体の募集の内の若干名です。
3年間の研修プログラムの中では、要望によっては連携施設での専門研修を多めに取り入れていくことも可能です。研修終了後の進路としては東京大学アレルギー・リウマチ内科の大学院への進学をお勧めすることができます。
研修に関する問い合わせは、日本赤十字社医療センター教育研修推進室 rinsyokensyu@med.jrc.or.jp にお願いいたします。
当科の出版書籍
これから始める運動器・関節エコー
石崎 一穂、藤原 憲太、鈴木 毅(編集)
2015年7月発刊 メジカルビュー社 |
 |
リウマチ診療レベルアップ 関節エコービジュアルレシピ
大野 滋、鈴木 毅、小笠原 倫大(著)
2016年3月発刊 南江堂 |
 |