肺がん
ここ数年、肺癌の診断、治療は目覚ましく発展しており、その予後も大きく改善しました。肺癌の治療は癌の種類や遺伝子異常により異なるため、より正確な診断が必要となります。当科では、気管支鏡検査やCTガイド下肺生検などを施行することで、適切な診断に十分な検体を採取することに努めております。また、治療は進行度や患者さんの体力によっても大きく異なります。当科では患者さん一人一人に最も適した治療(オーダーメイド・テイラーメイド治療)を心がけております。
手術が望ましいと判断される場合は、呼吸器外科と連携をはかり、待機時間を短くした早期の治療を実施しております。手術以外の治療法としては、化学療法(抗癌剤治療)や放射線療法、また両者の併用が行われますが、その場合も放射線治療専門医と連携をはかり、治療方針を決定していきます。抗癌剤治療は、近年の薬品開発の進歩に伴い、副作用が少なく、必ずしも長期入院を必要としない治療が可能となりました。また、当センターでは、外来化学療法室が整備されており、ご希望や体調に応じて安全な外来治療も可能となっております。
臨床研究、他施設との共同研究にも積極的に参加しており、最新の治療を提供しております。また、週に一回、化学療法科、呼吸器外科、サイバーナイフ科、病理部と合同でキャンサーボードを開催し、症例検討を行っております。ここで情報を共有するとともに、患者さんによりよい治療を提案、提供しております。
最近では肺癌が発症、進行する原因がある遺伝子異常によることがわかってきています。その遺伝子異常を検査するためには十分な量の組織検体が必要であるため、当科では繰り返し生検(組織を採取すること)検査を行うことがあります。採取した検体の遺伝子異常を検査するため、国立がん研究センター東病院が主導している「肺癌免疫療法におけるバイオマーカー探索のための前向き観察研究 LC-SCRUM-Japan」に参画しており、遺伝子異常ごとに適切な治療を提案しております。たとえばEGFRという遺伝子異常が検出された場合、ゲフィチニブ(イレッサ®)、エルロチニブ(タルセバ®)、アファチニブ(ジオトリフ®)という分子標的薬と呼ばれる抗癌剤の使用を推奨することができます。さらに、これらの薬剤が効果を認められなくなった場合でもEGFR-T790Mという新たな遺伝子異常が検出された場合、オシメルチニブ(タグリッソ®)という新薬の効果が期待できます。
また、2016年以降、抗癌剤以外に免疫療法という新たな治療法が注目を浴びています。肺癌を患っている患者さんの体内では、癌細胞が正常なリンパ球の働きを遮断しているため、リンパ球による腫瘍への攻撃ができなくなっていると考えられています。免疫療法はこの癌細胞によるリンパ球への負の働きかけを阻害することで、リンパ球の本来の働きを回復させることができます。こうすることで、リンパ球が癌細胞を正常に攻撃することができ、腫瘍の縮小を期待することができます。肺癌に使用できる免疫療法としては、ニボルマブ(オプジーボ®)とペムブロリツマブ(キイトルーダ®)があります。これらの薬剤の効果が期待できるかどうかを検査するため、生検で採取した組織をPD-L1という抗体で染色することがあります。PD-L1が多く認められる患者さんでは、薬剤の効果がより期待できるといわれています。このような染色検査を行うためにも、十分な量の組織を採取することが大変重要であるため、気管支鏡、CTガイド下経皮針生検、胸腔鏡下生検にてできる限り大きく複数個の組織を採取するようにしています。
抗癌剤や免疫療法以外の治療法としては、放射線療法やサイバーナイフがあります。2011年5月より当センターのサイバーナイフがバージョンアップし、頭蓋内病変だけでなく、肺を含めた体幹部に対する照射も可能となりました。定位放射線療法のひとつであるサイバーナイフは、従来の放射線療法と比較し周囲の正常組織への放射線照射量を減らすことで、合併症のリスクを軽減することが期待されます。また、腫瘍の増大を抑制することで、手術と同等の効果が期待できる場合もあります。ただし、適応は早期の肺癌に限られます。
サイバーナイフの詳細はこちら
さらに、当センターには緩和ケア科があり、合同のカンファレンスを開くなど、密に連携をとっております。最近では、癌患者さんに対して早期から緩和ケアを行った方が、予後を改善する可能性があるとの報告もあり、当科でも緩和ケアを肺癌の重要な治療法と考えております。緩和ケアに関する講習会で研修を受けたり、緩和ケアチームと連携し、患者さんの苦痛の緩和に努めたり、ご希望があった場合、緩和ケア病棟への転棟を検討したりしています。化学療法や放射線療法などの積極的治療が無効になってから緩和ケアを行うのではなく、肺癌と診断された時点から、可能な限り苦痛を取り除き、生活の質(QOL)を低下させぬよう、緩和ケアの併用が重要と考えております。
複数科の医師や看護師、薬剤師、がん相談支援センターと密に連携をとることにより、患者さんに最もよい治療を行えるよう、最善を尽くしております。
他院からのご紹介やセカンドオピニオンを常時受け入れております。ご予約の際は、医療連携課までご連絡ください。
 |
| キャンサーボードの様子 |
サーモプラスティ(製品の製造終了に伴い、当センターでは新規に行っておりません)
〜はじめに〜
気管支が狭くなることにより呼吸が苦しくなってしまいます。気管支サーモプラスティは気管支に65度の熱を加えることで異常に分厚くなった平滑筋を薄くし、気管支がせまくなることを防ぐ治療法です。
〜具体的な治療法〜
気管支サーモプラスティは、気管支鏡とよばれるカメラで気管支をのぞき、その先から電極付きのカテーテルを出すことで、気管支の平滑筋を温める治療法です。一度に肺全体を温めることはできないので、治療は3回にわけて行います。また1回の治療は約60分間程度ですが、治療後1日以内に喘息発作のような症状が出現する可能性があるために、各回ともに数日間の入院が必要です。喘息発作症状の予防のため、治療前後の数日間は経口ステロイド薬を内服していただきます。各入院の間は3週間以上の間隔が必要なので、全体の治療期間は3ヶ月程度です。
〜よくある質問〜
Q1)気管支をあたためると痛みはありますか。
A1)気管支には痛みを感じる神経はないために痛みを感じることはありません。
Q2)治療中は麻酔を使いますか。
A2)気管支鏡というカメラが気管支に入ると喉に違和感が生じるために、検査は全身麻酔下で手術室にて行います。
Q3)気管支サーモプラスティをすると吸入薬は不要になりますか。
A3)気管支サーモプラスティを施行後も吸入薬による喘息の管理は必要です。ただし発作の頻度が減り、お薬が減らせる可能性があります。
Q4)まだ新しい治療と聞いて不安なのですが、、。
A4)治療実績は世界で4000例以上あり、日本でも広まってきている治療法です。海外の臨床研究では少なくとも5年以上、喘息発作の発生率や発作による救急外来受診率が減少することがわかっています。
〜最後に〜
18歳以上で喘息治療(吸入ステロイド薬や長時間作用型β刺激薬)を使用しているにも関わらず、喘息発作にお悩みの患者さんは是非一度当センターの呼吸器内科にご相談ください。初診の患者さんはかかりつけの病院の主治医からの紹介状をお持ちください。皆様のご来院を心よりお待ちしております。
現在、当センター主導でサーモプラスティに関する以下の臨床研究を行っています。
•気管支喘息に対する気管支サーモプラスティの安全性・有効性に関する多施設共同研究(J-Breath, UMIN000025244)(終了しました)
 |
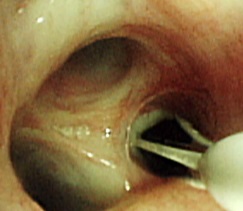 |
| サーモプラスティ施行中の様子(気管支内を専用装置で治療) |
間質性肺炎
間質性肺炎は、健康診断でのレントゲン異常で発見される方や、咳や息切れを訴えて来院される方など、受診契機は様々です。原因不明のもの(特発性)と、膠原病、喫煙、薬剤、吸入物、鳥との接触などによる原因が明らかなものに大きく分けられます。原因によって経過、予後、治療法が大きく異なるため、確定診断が非常に重要となります。当科では、初診時に専用の問診票を使用した詳細な問診やレントゲン、CT、呼吸機能検査を行い、原因の特定に努めております。これらの検査では原因の特定が困難な場合は、肺の細胞、組織を採取するため、気管支鏡検査や手術(胸腔鏡補助下肺手術(VATS)による肺部分切除術)によって肺の一部を採取することが必要となる場合があります。当科では、呼吸器外科、病理部と連携をはかり、安全で迅速かつ正確な診断を行っております。特に、病理部には間質性肺炎を専門とする病理医が勤務しており、他院からのご紹介で来院される方やセカンドオピニオンなどの相談も多く、周辺施設からも信頼される病理診断を行っております。
間質性肺炎は一般的に、徐々に病状が進行し、呼吸不全に陥る場合が多い疾患です。進行速度や治療への反応性は、間質性肺炎の原因や細かな分類によって異なります。治療は、原因が明らかな場合はその除去が最優先となります。また、膠原病や薬剤が原因の場合はステロイドや免疫抑制剤などが有効な場合があります。一方、原因不明の特発性間質性肺炎の場合、新規発売された抗線維化薬を使用し、線維化の進行を遅らせる治療を行います。現在使用できる抗繊維化薬としてはピルフェニドン(ピレスパ®)とニンテダニブ(オフェブ®)の二種類があり、これらを適切に使用することで線維化の進行を抑えたり、後述する急性増悪の頻度を低下させたりすることができる可能性があります。慢性的に呼吸状態が悪化した場合、在宅酸素療法(HOT)を導入したり、呼吸リハビリテーションによる教育、栄養指導を併用したりする場合もあります。また、時に急速な呼吸状態の悪化をきたし、急性増悪とよばれる病態に陥ることがあり、ひとたび急性増悪をきたすと予後は非常に厳しいものとなり得ます。当科ではステロイド、人工呼吸器管理、抗炎症効果をもった新規の抗凝固薬(トロンボモジュリン)、さらには体の炎症物質を取り除く血液浄化療法(ポリミキシンB固定化線維充填カラムによる直接血液灌流、PMX-DHP)などを駆使することにより、急性増悪を乗り切るべく、最大限の努力をしております。
現状では特発性間質性肺炎に対する特効薬と呼べる薬剤は発売されていないため、周辺医療機関と連携をはかったり、学会で最新の知見を得たり、臨床試験等に参加したりすることで、この難病の解明、克服に努めております。また、当科は月に一回、呼吸器外科、放射線科、病理部、JR東京総合病院呼吸器内科との合同カンファレンス(チェストカンファレンス)を開催し、主に診断に難渋したびまん性肺疾患、特に間質性肺炎の症例を検討しております。臨床医、放射線科医、病理医が合同で症例を検討することで、より正確な診断が可能になると同時に、より適切な治療を患者さんへ提供できることに繋がると考えております。
現在、当科では間質性肺炎に関する以下の臨床研究を行っています。
•特発性間質性肺炎(idiopathic interstitial pneumonias;IIPs)における臨床・画像・病理を含むデータベースの構築と臨床疫学的検討
•特発性間質性肺炎合併肺癌患者の内科治療に関する後ろ向き調査
•気腫合併肺線維症を有する剖検症例の臨床、画像、病理学的検-間質性肺炎・肺気腫との比較-
•Pleuroparenchymal fibroelastosisの臨床、画像、病理学的検討
•特発性間質肺炎に対する多施設共同前向き観察研究(JIPS Registry-NEJ030-)
他院からのご紹介やセカンドオピニオンを常時受け入れております。ご予約の際は、医療連携課までご連絡ください。
 |
| チェストカンファレンスの様子 |
サイバーナイフ(肺癌)
サイバーナイフとは 特に肺に関して
2011年5月より、当センターのサイバーナイフがバージョンアップし、頭蓋内病変だけでなく、肺を含めた体幹部に対する照射も可能となりました。
肺に対するサイバーナイフは、早期の肺癌や転移性肺癌のうち、心臓、肺、肝臓、腎臓の機能低下や高齢であることなど、様々な理由で手術適応とならない患者さんに対して行うことができる放射線治療の一つです。金マーカーなどの目印を腫瘍近傍に置くことにより、呼吸に合わせて腫瘍にピンポイントで放射線を照射いたします。
サイバーナイフは今までの放射線治療と比較し、より高い効果が期待されています。本邦で施行された第Ⅱ相臨床試験(JCOG0403)では、手術可能な原発性肺癌(T1N0M0)の64例を対象とし、定位放射線療法(サイバーナイフ治療と同様の放射線治療)後の3年局所制御率86%、3年生存率76%、と非常に良好な成績を収めています。
当センターでは2016年12月までに原発性肺癌50例以上、転移性肺腫瘍50例以上にサイバーナイフ治療を施行しており、今後さらに症例数は増えていくものと期待しています。
肺に対するサイバーナイフの適応
- 原発性肺癌
単発の非小細胞肺癌、最大径5cm以内のもの
- 転移性肺腫瘍
最大3個まで (原則は全て5cm以内のもの)
- 術後再発、組織未確定肺腫瘍(要相談)
適応除外基準
- 間質性肺炎を合併している患者さん(要相談、合併症参照)
- その他、患者さんの状態、腫瘍の位置や性状によっては施行困難な場合もあります。
サイバーナイフを受けるまでの流れ
-
(1)サイバーナイフ適応の診断
当センターや他院にてサイバーナイフの適応と診断され、患者さん、ご家族のご希望がありましたら、下記の流れでサイバーナイフを施行いたします。なお、他院にて診断された場合は、診療情報提供書(紹介状)や検査結果(レントゲン、CT、病理診断書など)をお持ちいただく必要があるため、まずはおかかりの主治医とご相談ください。
-
(2)呼吸器内科、またはサイバーナイフ科受診
原発性肺癌の場合は直接の呼吸器内科受診、転移性肺腫瘍の場合はサイバーナイフ科経由で呼吸器内科を受診していただく場合が多いです。他院からお越しの方は、事前に医療連携課にお電話、またはファックスをいただき、呼吸器内科またはサイバーナイフセンターのご予約をお取りください。当日は診療情報提供書などの資料をご持参のうえ、外来受診してください。
-
(3)金マーカーなどの目印挿入の必要性の検討と実施
呼吸で変動する腫瘍にピンポイントでサイバーナイフを照射するため、腫瘍近傍に目印を置き、腫瘍を的確に追尾します。追尾する方法には以下のものがあります。
- 金マーカー(ディスポーザブルゴールドマーカー®) 純金製のマーカーを標的周囲の体内に留置することで、標的位置照合が可能となりました。気管支鏡を使用し、ゴールドマーカーを腫瘍近傍の気管支内に挿入します。約2週間後、ゴールドマーカーが生着したことを確認し、サイバーナイフを照射します。
- コイル(visicoil®) 腫瘍が胸壁に接している際は、金マーカーの代わりに金属性のコイルを直接腫瘍内に挿入できる場合があります。
- 椎体 椎体(胸椎・腰椎)にある標的や椎体近傍の病変に対して、脊椎のねじれをリアルタイムに感知することで照射の精度を保つ方法です。腫瘍の位置により、金マーカーやコイルの挿入を省略できる場合があります。
-
(4)サイバーナイフ施行
腫瘍ごとに照射期間や照射量が異なります。約4日間の照射、約1週間のご入院が目安となります。
-
(5)フォローアップ
照射後、合併症や再発がないかを確認するため、外来通院が必要となります。
期待できる効果
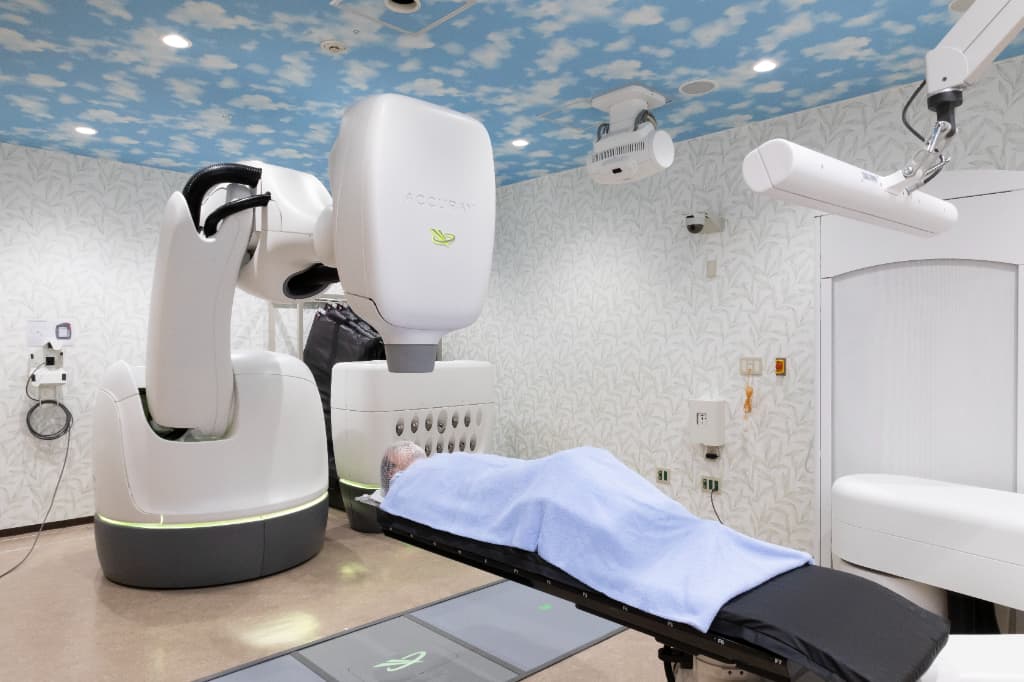 |
| サーバーナイフ装置 |
腫瘍を局所制御できる可能性があります。
前述の通り、本邦で施行された第Ⅱ相臨床試験(JCOG0403)では、定位放射線療法後の3年局所制御率86%、3年生存率76%、と非常に良好な成績を収めています。
合併症
放射線肺臓炎
サイバーナイフ照射部位周辺に、間質性肺炎を発症することがあります。全く症状がない軽症なものから、呼吸困難をきたすほどの重症なものまで様々です。もともと間質性肺炎を患っている患者さんでは重篤な放射線肺臓炎をきたす可能性が高いと考えられています。
その他
放射線皮膚炎、放射線食道炎などを発症する場合があります。
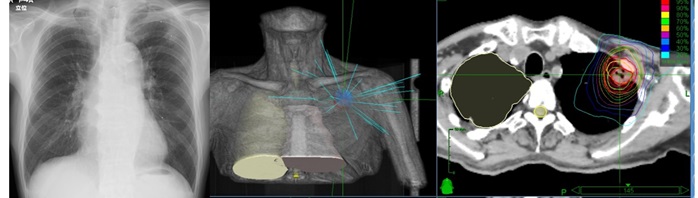
左上葉にある肺癌に対してサイバーナイフを照射している症例。左の写真では左上肺野に結節が認められ、その周囲に小さな白い点があります。これらは気管支鏡により留置された金マーカーであり、このマーカーを矢印にサイバーナイフを照射します。真ん中と右の写真のように、多方面から放射線を照射し、呼吸に合わせてピンポイントで治療を行います。
サルコイドーシス
サルコイドーシスは原因不明の炎症性疾患で、全身に肉芽腫とよばれる結節が出現します。肉芽腫とは、なんらかの原因物質が体内に侵入した際に、リンパ球やマクロファージとよばれる免疫細胞が、その原因物質を封じ込めるために形成する結節状の物質のことです。サルコイドーシスの原因は未だ解明されておらず、にきびと同じアクネ菌や結核菌などが原因の候補と考えられています。
サルコイドーシスは肺、眼、心臓、皮膚など、全身のあらゆる臓器に異常をきたします。無症状な方から、咳、発熱、視界に霧がかかるような症状(霧視)、倦怠感、関節痛を訴える方まで、症状は多彩です。その経過もさまざまで、自然に病状が改善することや、ほとんど病態が変わらないこともありますが、慢性的に進行、悪化することもあるため、適切な病態の評価、治療が重要な疾患です。病状が悪化すると、眼の症状や倦怠感などの自覚症状が増えるだけでなく、気管支や肺が壊れることによる呼吸不全、感染症を合併することや、心臓病変が悪化した際は心不全や、時に致死的な不整脈をおこすこともあります。しかし、最近では、薬剤の開発や在宅酸素療法の導入、ペースメーカー治療の進歩などにより、心臓、肺病変の評価、管理が発達したことで、生命予後は決して悪くなくなりました。薬剤による治療としては、ステロイドや抗生物質などを使用しますが、副作用も懸念されるため、慎重に検討する必要があります。全身状態の定期的な評価、適切な治療導入が重要となるため、専門病院での通院が推奨されています。
当センターには日本サルコイドーシス/肉芽腫疾患学会所属の、サルコイドーシスを専門に診療する医師が複数在籍しており、サルコイドーシス診療に力を入れております。周辺施設からのご紹介やセカンドオピニオンで来院される方も含め、多数の患者さんが通院されております。周辺施設との共同研究、臨床研究にも参加しており病態の解明、克服に努めております。
現在、当科では病理部と共同でサルコイドーシスに関する以下の臨床研究を行っています。
•サルコイドーシスの臨床、免疫学的病態の解明
•サルコイドーシス病変部におけるPropionibacterium acnesの検出と局在の検討
•サルコイドーシス病変部における免疫複合体とPropionibacterium acnesの解析
他院からのご紹介やセカンドオピニオンを常時受け入れております。ご予約の際は、医療連携課までご連絡ください。
呼吸ケアチーム(RCT)
呼吸ケアチームは「人工呼吸器による呼吸ケアのサポート」と「人工呼吸器からの早期離脱」を目指して2012年に結成された新しいチームです。人工呼吸器管理の経験が少ない病棟スタッフの負担を減らし、病棟で継続できる呼吸ケアを一緒に考えています。メンバーは呼吸器内科医師、集中ケア認定看護師、慢性呼吸器疾患看護認定看護師、臨床工学技士、理学療法士など。最近では院内で活動が認知され、相談や指導依頼が増加しています。
呼吸ケア外来
呼吸ケア外来はCOPDや間質性肺炎など、慢性呼吸器疾患の患者さんに向けてセルフケアや意思決定を支援する看護師専門外来です。
私たちは在宅酸素療法サポートチームや、間質性肺炎チームの医師・看護師・理学療法士・管理栄養士・ソーシャルワーカーなど他職種と連携し、患者さんが自分らしく生活できるよう様々なサポートを行っています。
具体的には、慢性呼吸器疾患の患者さん(在宅酸素療法を行う患者さんなど)の体調管理や息切れしにくい動作の工夫、食事摂取のポイントなどのアドバイスや酸素機器取り扱い時の困りごとなどの相談に応じています。
また、人生において大切にしていることや、病状の変化があったときにどのような治療を望むのかなど、ACP(アドバンス・ケア・プランニング)についての話し合いを行っています。
当センター公式YouTubeでは、在宅酸素療法をしている患者さんが自宅でできる呼吸リハビリテーションを紹介しています。
呼吸リハビリテーションの動画はこちら。
教育・シニアレジデント(後期研修・2017年度までの旧研修制度の詳細です)
当科は基幹病院としての診療だけではなく、教育および臨床研究にも力を入れており、積極的にシニアレジデント(後期研修)を受け入れております。
主に医師3年目から5年目までの3年間、上級医の指導のもと充実した研修を送ることができます。主な研修・勤務内容は呼吸器専門外来の担当、入院患者さんの担当、気管支鏡検査の術者、助手、各種カンファレンス、研究会、呼吸器系学会での発表、論文投稿などです。担当症例については肺癌からびまん性肺疾患、気道疾患、感染症に至るまで、多彩な症例を経験することができます。
・後期研修医の受け入れ状況
| 1名 |
1名 |
1名 |
1名 |
1名 |
1名 |
1名 |
1名 |
2名 |
・研修終了後の進路
・当科スタッフ 2名
・大学病院入局・大学院進学 3名
・他病院勤務 1名
・その他 1名
以下に詳細をお示し致します。
肺癌は呼吸器外科、化学療法科、放射線治療科、サイバーナイフ科と連携することで、エビデンスに基づいた最新の治療を行っています。毎週キャンサーボードを開催し症例検討を行うことで、最善の治療を提案しています。臨床研究にも参加しており、地域がん診療連携拠点病院としての役割を担っています。
びまん性肺疾患はもともと当センターがサルコイドーシス、間質性肺炎を得意とした経緯もあり、非常に多くの症例を経験することができます。病理部の先生方がびまん性肺疾患を専門とされていることもあり、他施設からの相談症例を経験する機会も多数あります。また、月に一回、呼吸器外科、放射線科、病理部、JR東京総合病院呼吸器内科との合同カンファレンス(チェストカンファレンス)を開催し、主に診断に難渋したびまん性肺疾患症例を検討しています。呼吸器内科(C)、放射線科(R)、病理部(P)によるCRP診断はびまん性肺疾患において非常に重要なものであり、大変勉強になります。膠原病肺の患者さんも多く、アレルギーリウマチ科と連携して治療を進めていく場合もあります。
感染症症例は肺炎のみならず、真菌、抗酸菌感染やHIV関連感染症を担当することもあります。結核に関しては陰圧個室が整備されており、入院、外来で十分な症例を経験することができます。
手技に関しては、胸腔穿刺、胸腔ドレーン挿入はもちろんのこと、気管支鏡や局所麻酔下胸腔鏡も指導医、専門医の指導のもと術者として手技を経験することができます。気管支鏡については、EBUSガイドシース法、EBUS-TBNA、気管支ナビゲーションシステムを導入しており多彩な手技を学ぶことができます。また、最近では手術室での気管支サーモプラスティや気管ステント留置も積極的に行っており、最新の手技を習得することができます。
カンファレンスは当科独自のもの以外に、前述のキャンサーボードを週に1回、チェストカンファレンスを月に1回開催しております。また、剖検症例の検討会(CPC)の担当になる機会もあります。周辺施設との研究会も多数開催されており、呼吸器全般、肺癌、感染症、間質性肺炎などをテーマにした研究会での発表を経験することができます。
呼吸器系学会での発表や論文投稿も積極的に行っております。指導医のもと、総会での発表や日本語論文の投稿、さらには英語論文の投稿も行う機会があり、非常に貴重な経験ができます。上級医は呼吸器関連学会でのシンポジウムや教育講演、実技指導などを担当しているため、症例報告やレトロスペクティブスタディのみならず、臨床研究を企画、実行することも可能です。現在、当科では以下のような多数の臨床研究を行っています。
•肺癌免疫療法におけるバイオマーカー探索のための前向き観察研究 LC-SCRUM-Japan附随研究
•がんと静脈血栓塞栓症の臨床研究 -Cancer-VTE Registry-
•既治療の進行・再発非小細胞肺癌に対する局所定位放射線治療後早期のニボルマブ投与の安全性試験
•既治療の進行・再発非小細胞肺がんを対象としたニボルマブ治療における、効果と至適投与期間予測に関する観察研究
•特発性間質肺炎に対する多施設共同前向き観察研究(JIPS Registry-NEJ030-)
•特発性間質性肺炎(idiopathic interstitial pneumonias;IIPs)における臨床・画像・病理を含むデータベースの構築と臨床疫学的検討
•特発性間質性肺炎合併肺癌患者の内科治療に関する後ろ向き調査
•気管支喘息に対する気管支サーモプラスティの安全性・有効性に関する多施設共同研究(J-Breath, UMIN000025244)
•気腫合併肺線維症を有する剖検症例の臨床、画像、病理学的検-間質性肺炎・肺気腫との比較-
•呼吸器疾患の診断・治療における前向き観察研究(UMIN000026126)
•肺腫瘍に対するサイバーナイフ治療の有効性と安全性の検討
•Pleuroparenchymal fibroelastosisの臨床、画像、病理学的検討
•呼吸器内視鏡検査での診断に関与する因子の後方視的検討
•ワークステーションを用いた仮想気管支鏡の末梢肺病変に対する気管支鏡診断における有用性の検討
•電磁ナビゲーションシステム(スーパーディメンションシステム)を用いた経気管支鏡検査の臨床的評価
•悪性腫瘍に血栓塞栓症を合併した患者に対する直接的第Xa因子阻害薬の治療効果の臨床的検討
•サルコイドーシスの臨床、免疫学的病態の解明
•慢性骨髄増殖性疾患に伴う肺高血圧症に対する肺への低線量放射線照射の治療効果の臨床的検討
•ニコチン依存症治療用アプリケーションに関する臨床試験研究
•肺病変を有するMCD(Multicentric Castleman Disease)の臨床・画像・病理学的検討
•EGFR-TKIによって治療されるEGFR変異陽性NSCLC患者における血漿ctDNAを用いた治療モニタリングの観察研究
また、当センターのシニアレジデントの特徴として、3年間の研修期間中に地域医療研修2か月と、希望があれば他科をローテーション可能であることが挙げられます。地域医療研修は主に北海道の赤十字病院に派遣されることが多く、内科全般を診療する地域医療を経験することができます。他科のローテーションとしては、当科と関係の深い、病理部、化学療法科、呼吸器外科、アレルギーリウマチ科などで研修することができます。また、当センターは臨床研修指定病院であるため、初期研修医の指導にも携わることとなります。研修医に指導することで、自らの知識や技術をより洗練させることができます。
 |
| カンファレンスでのプレゼンテーション |
 |
 |
| 学会・研究会での発表・講演 |
学会・研究会での発表・講演 |
 |
 |
| 気管支鏡の修練 |
局所麻酔下胸腔鏡の修練 |
以上、当科におけるシニアレジデント(後期研修)の研修内容をお示し致しました。後期研修での目標、研修内容を以下にまとめます。
| |
診療 |
| 1 |
呼吸器専門外来担当
|
| 2 |
病棟管理 |
| 3 |
初診外来担当 |
| 4 |
救急当直(主に一次・二次) |
| 5 |
三次救急当直(希望者) |
| 6 |
他科ローテーション(希望者) |
| 7 |
地域医療研修(地方の赤十字病院において2か月間) |
| |
検査・手技 |
| 1 |
中心静脈穿刺などの内科基本手技全般 |
| 2 |
胸腔穿刺・胸腔ドレナージ |
| 3 |
気管支鏡(超音波内視鏡検査やサーモプラスティなど) |
| 4 |
局所麻酔下胸腔鏡 |
| |
認定医・専門医 |
| 1 |
内科認定医取得(新・内科専門医取得) |
| 2 |
呼吸器内科専門医取得準備 |
| 3 |
呼吸器内視鏡学会専門医取得準備 |
| 4 |
がん治療認定医取得準備 |
| 5 |
アレルギー学会専門医取得準備 |
| 6 |
がん薬物療法専門医取得準備(他科ローテーションが必要) |
| |
学会活動・発表
|
| 1 |
院内勉強会、CPC、城南地区研究会での発表
|
| 2 |
呼吸器関連学会地方会・総会での発表 |
|
研究・論文 |
| 1 |
国内医学雑誌への投稿 |
| 2 |
海外医学雑誌への投稿 |
| 3 |
臨床研究への参加 |
| 4 |
臨床研究の立案・実施 |
後期研修は主に初期研修終了後の3年目医師を募集しておりますが、ご興味のある方は卒後年数を問わず、ご連絡、ご相談をお待ちしております。
後期研修のお問い合わせ・ご相談は以下のアドレスまでご連絡ください。
呼吸器内科教育担当(部長) 出雲 雄大
izumo_takehiro@med.jrc.or.jp
扱う疾患
肺がん
肺癌の治療は癌の種類、進行度や患者さんの体力によっても大きく異なります。当科では患者さん一人一人に最も適した治療(オーダーメイド・テイラーメイド治療)を心がけております。
手術が望ましいと判断される場合は、呼吸器外科と連携をはかり、待機時間を短くした早期の治療を実施しております。手術以外の治療法としては、化学療法(抗癌剤治療)や放射線療法、また両者の併用が行われますが、その場合も放射線治療専門医と連携をはかり、治療方針を決定していきます。抗癌剤治療は、近年の薬品開発の進歩に伴い、副作用が少なく、必ずしも長期入院を必要としない治療が可能となりました。また、当センターでは、外来化学療法室が整備されており、ご希望や体調に応じて安全な外来治療も可能となっております。
複数科の医師や看護師、薬剤師、がん相談支援センターと密に連携をとることにより、患者さんに最もよい治療を行えるよう、最善を尽くしております。
肺気腫・慢性閉塞性肺疾患(COPD)
喫煙が原因となる肺気腫・COPDは、近年本邦で増加の一途をたどっております。咳、痰、息切れなどの症状が悪化するまで医療機関を受診されていない場合が多く、その間に病状が進行してしまっている患者さんが多く見受けられます。本疾患は早期診断、治療が必要であり、診断には、レントゲン検査や呼吸機能検査が必要となります。喫煙歴のある方で、慢性的に咳や痰が続く場合には専門的な検査が必要と考えられます。
治療内容は、投薬のみならず、呼吸リハビリテーションや、必要に応じて在宅酸素療法の導入など、多岐に渡ります。入院中はもちろんのこと、外来におきましても、主治医と呼吸器病棟の専門看護師が連携をはかり、病気への対処の相談を承っております。(詳細は在宅酸素療法(HOT)外来へ)
また、禁煙外来が保険医療となり、当センターでも健診外来にて受診することができるようになりました。(詳細は禁煙外来へ)本疾患の原因が喫煙であることより、無理なく禁煙をはかれるようにご協力致します。
気管支喘息
近年喘息治療薬の進歩により、喘息発作での入院頻度は減少しております。また、本疾患は、一流のスポーツ選手にも見られるように日常の適切な管理により克服可能な病気です。当科では、喘息日記やピークフローメーターという器具を利用した自己管理、また、現在主流となっている吸入薬の適切な使用方法について指導を行い、発作の予防や発作時の早期対応に努めております。多様な吸入薬の使用にあたっては、病院薬剤師はもとより、近隣の院外薬局の薬剤師とも連携をとりながら治療効果の向上を目指しています]
また、2016年より喘息の新しい治療である「サーモプラスティ」を導入しました。サーモプラスティを行うことで、喘息発作回数、救急外来受診回数を減らすことができるといわれています。詳細は、サーモプラスティをご覧ください。
当センターには複数の呼吸器学会専門医、呼吸器内視鏡学会気管支鏡専門医およびアレルギー学会専門医がいるため、難治性喘息に対してこれらすべての治療が可能となっています。
間質性肺炎・肺線維症
間質性肺炎は原因不明のもの(特発性)と、膠原病、喫煙、薬剤、吸入物、鳥との接触などによる原因が明らかなものに大きく分けられます。原因によって経過、予後、治療法が大きく異なるため、確定診断が非常に重要となります。診断には専用の問診票を使用した詳細な問診、身体所見、レントゲン、CT、呼吸機能検査が有用です。しかし、これらでは確定診断が困難な場合は、肺の細胞、組織を採取するため、気管支鏡検査や手術によって肺の一部を採取することが必要となる場合があります。当科では、呼吸器外科、病理部と連携をはかり、安全で迅速かつ正確な診断を行っております。特に、病理部には間質性肺炎を専門とする病理医が勤務しており、セカンドオピニオンなどの相談も多く、周辺施設からも信頼される病理診断を行っております。
間質性肺炎の治療は、原因が明らかな場合はその除去が最優先となります。また、膠原病や薬剤が原因の場合はステロイドや免疫抑制剤などが有効な場合があります。一方、原因不明の特発性間質性肺炎の場合、新規発売された抗線維化薬を使用し、線維化の進行を遅らせる治療を行います。慢性的に呼吸状態が悪化した場合、在宅酸素療法(HOT)を導入する場合もあります。また、時に急速な呼吸状態の悪化をきたすことがあるため、日頃の体調管理が非常に重要となります。現状では特発性間質性肺炎に対する特効薬と呼べる薬剤は発売されていないため、周辺医療機関と連携をはかったり、学会で最新の知見を得たり、臨床試験等に参加したりすることで、この難病の解明、克服に努めております。
サルコイドーシス
サルコイドーシスは原因不明の炎症性疾患です。有病率は推定で人口10万人あたり7.5~9.3人と稀で、肺、眼、心臓、皮膚など、全身のあらゆる臓器に異常をきたします。無症状で健康診断の胸部レントゲン異常で発見される方や、視界に霧がかかるような症状(霧視)を発症する方、咳や倦怠感で発症する方もいらっしゃいます。無治療でも病状が変わらないことや、自然に病状が改善することもあります。心臓、肺病変の管理が発達したことで、生命予後は決して悪くありませんが、時に、慢性的に病状が悪化し、生活の質(QOL)を低下させることもあります。このため、全身状態の定期的な評価、適切な治療導入が重要となります。当科は伝統的にサルコイドーシス診療に力を入れており、多くの患者さんが通院されております。
肺炎
肺炎は日本人の死因の第三位にランクインし、適切な治療を行わないと時に致死的にもなりうる、怖い病気です。当科では細菌、ウイルス、カビ(真菌)など、多種多様な原因による肺炎を治療しております。感染症科と合同でカンファレンスを行うことで、肺炎の原因を早期診断し、適切な治療を行えるよう努めています。近年では飲み薬の抗生剤の開発が進んだため、外来で治療可能な肺炎が増えていますが、一方で、ご高齢の方など、入院加療が必要な場合も多くみられます。特に、ご高齢の方は嚥下機能の低下に伴い、肺炎になりやいと考えられているため、嚥下機能の評価や肺炎球菌ワクチン等による肺炎の予防にも力を入れております。
結核
日本では今もなお、結核症は非常にありふれた病気であります。長引く咳、痰、発熱が主な症状であり、周囲への感染のリスクが大きいため、早期診断、早期治療が必要な病気です。患者さんの半分以上がご高齢の方といわれていますが、若年者でも感染、発症することがあります。他には、癌を患っている方、免疫抑制剤を使用している方、透析をしている方などの発症が多いと報告されており、十分な注意が必要です。治療は半年から一年程度、多剤による抗生剤治療が必要です。周囲への感染リスクがある場合は陰圧個室という特殊な個室にご入院いただき、周囲への菌の排泄がなくなったことを確認した後、外来治療へと移行します。入院加療が長期化する場合は、他の結核専門病院へ転院をご依頼する場合もあります。
また、結核発病者との接触者は、潜在性結核感染症として予防的な抗生剤投与を行うこともあります。
非結核性抗酸菌症
近年、非結核性抗酸菌症は中高年の女性を中心に増加の一途をたどっており、呼吸器科領域の病気としては、現在最も注目されている疾患のひとつとなっています。結核に類似した抗酸菌といわれる菌による感染症ですが、結核と異なり、ヒトからヒトへの感染はありません。また、初期には無症状で健康診断により偶然発見される例や、咳、痰、血痰などの症状を呈する例が多く見受けられます。当科では、これまでの結核治療の経験を生かし、感染症科と連携し、診療にあたると同時に他施設との研究会や抗酸菌専門施設との共同研究などを通して難治性とされる本疾患の治療にあたっています。
胸膜炎・膿胸
胸膜炎は種々の原因で肺の表面を覆っている胸膜とよばれる膜に炎症がおよび、胸水が貯まってしまう病気です。細菌やウイルスによる肺炎や肺癌が原因となることが多く、抗生物質や抗癌剤など、原因に対する治療を行います。胸水が多い場合などは、同時に胸水を排液するためのチューブ(胸腔ドレーン)の挿入が必要になることがあります。胸水の中に細菌が大量に繁殖してしまった病態を膿胸といい、手術によって膿を取りきるような治療が必要になる場合もあります。
気胸
肺に穴が開いてしまい、肺が虚脱(収縮)してしまう病気です。若年の方の場合、肺の一部にできたブラとよばれる袋が破裂することや、外傷が原因の場合が多いです。一方、ご高齢の方の場合、肺気腫などが原因となることが多いとされています。治療は、経過や重症度によって異なります。軽度の場合、安静のみで改善する場合がありますが、中等度、重度の場合は胸に針やチューブ(胸腔ドレーン)を挿入して、肺を押しつぶしている空気を抜く処置が必要となります。それでも改善が不十分な場合、手術によって気胸の原因となったブラや、肺の破裂した部分を切除する必要があります。現在では、胸腔鏡とよばれる内視鏡を使用した低侵襲の手術が主流となっており、入院期間も1週間程度と短期間で社会復帰できるようになりました。
睡眠時無呼吸症
多くは肥満などが原因で夜間睡眠中に呼吸が一時的に停止する病気で、睡眠中のいびきや日中の眠気から気付かれることが多いのが特徴です。本症候群が疑われた場合、『ESS眠気テスト』 などの問診を行います。診断には、ポリソムノグラフィーとよばれる検査が必要とされ、一泊入院で夜間睡眠中の呼吸状態、血液中の酸素濃度、脳波、心電図測定などを行ないます。日中の眠気や肥満、いびきなどの典型的な症状がそろっている場合や、入院が難しい場合には脳波を除いた簡易型無呼吸検査を外来で施行します。診断確定後は、減量などの生活指導とともに呼吸器補助装置(CPAPなど)による治療を開始します。咽喉頭が狭い場合や咬合に問題がある場合などには耳鼻科、口腔外科と連携して手術やマウスピースによる治療も検討します。
肺血栓塞栓症
主に下肢の静脈で出来た血栓が遊離し、肺の血管が閉塞する病気です。経過によって急性と慢性に分けられます。主な症状は息切れと胸痛で、典型的には突然の呼吸困難で発症します。病気の程度としては比較的症状の軽い方から、血圧が低下しショックに陥ってしまう方までいます。肥満や長期臥床、悪性腫瘍、膠原病の一部など、血栓ができやすくなる素因を持つ方は注意が必要となります。長時間のフライトなどで同じ姿勢をとっているときにも血栓ができることがあり、エコノミークラス症候群と呼ばれています。治療は抗凝固薬の投与を行いますが、必要に応じて酸素投与や下大静脈フィルターの留置を検討します。重症例では循環作動薬やPCPS(経皮的心肺補助装置)などを用いることがあります。慢性の肺血栓塞栓症もやはり息切れが主な症状となりますが、急性とは少し病態が異なり、肺高血圧症の原因となる事が知られています。治療は抗凝固薬の他に肺血管拡張薬の投与を行いますが、症例によっては手術で血栓を除去することも考慮されます。
膠原病肺
膠原病(関節リウマチやシェーグレン症候群など)は肺や気管支の病気を合併することが多いと報告されています。細気管支炎、間質性肺炎がその代表例です。当科では、アレルギーリウマチ科と連携し、肺・気管支病変を含めた膠原病診療に携わっています。
過敏性肺炎
特定の抗原を繰り返し吸入することで、肺にアレルギー反応が起きるために生じるアレルギー性の間質性肺炎です。原因になる抗原としては、住居で増殖する真菌(トリコスポロン・アサヒなど)、鳥の糞や羽毛、加湿器内で増殖する真菌などが知られています。最も多いものは住居で増殖する真菌が原因となっているもので、夏の蒸し暑い時期に増殖して症状を悪化させるため夏型過敏性肺炎と呼ばれています。主な症状は咳、呼吸困難、発熱です。エピソードや症状、レントゲンやCT検査からこの病気が疑われる場合には、気管支鏡検査を行って診断します。治療は抗原からの回避が最も重要で、生活環境の改善を行う必要があります。重症例ではステロイド薬を用いることもあります。
アレルギー性気管支肺真菌症
聞き慣れない疾患と思われますが、多くのケースは「治りにくい喘息」に紛れています。原因は真菌(カビ)が気管に住み着いて留まってしまうことで、身体との間に強いアレルギーが生じる事で喘息に類似した反応が起きます。診断のためには専門的な検査が必要になりますので、かかりつけの先生に通院してもなかなか喘息の状態が改善しない場合など、ご相談のうえ受診して下さい。
縦隔腫瘍
縦隔とは左右の肺の間の部分を指し、心臓や気管、食道、胸腺などの臓器が存在します。縦隔腫瘍とはそこにできる腫瘍の総称です。種類としては胸腺腫、悪性リンパ腫、胚細胞性腫瘍、神経原性腫瘍、嚢胞などがあります。腫瘍が大きくなると嗄声や胸痛、呼吸困難などが生じますが、多くの場合は無症状で、健診のレントゲンやCTでみつかることも珍しくありません。診断にはCTやMRI、腫瘍組織の生検などを行います。良性病変が疑われる一定以上の大きさのものは、原則として手術を行います。悪性病変が疑われる場合は、腫瘍の種類や進行度に応じて、手術や化学療法、放射線療法の中から最適な治療を選択します。
胸膜中皮腫
胸膜とは肺を包んでいる膜の事で、肺を包む臓側胸膜と、その外側で肋骨や筋肉の内側を覆っている壁側胸膜があります。胸膜中皮腫は胸膜から発生する腫瘍の事で、ほとんどはアスベストの曝露と関連しています。症状としては胸痛が多く、進行すると胸水が貯留するため息切れもみられるようになります。画像検査とアスベスト曝露歴などからこの疾患を疑った場合は、胸腔鏡検査や手術による胸膜生検を行います。治療は進行度に応じて手術や化学療法を選択しますが、抗癌剤の効果が低い事も稀ではなく、未だ予後の悪い疾患です。
慢性呼吸不全
上記でご紹介した慢性閉塞性肺疾患(COPD)、間質性肺炎・肺線維症、手術後低肺機能などにより呼吸機能が保たれなくなった方には、それぞれの疾患に応じた呼吸リハビリや在宅酸素療法、非侵襲的人工呼吸などによる呼吸補助療法を導入しています。対象となる方が退院された後の外来でのサポートとして呼吸器疾患の経験豊富な看護師が中心となり在宅酸素療法(HOT)外来を実践しています。
また、慢性呼吸器疾患の方を対象とした「呼吸の教室」を年に数回開催し、医師、看護師、薬剤師、リハビリ療法士、運動療法士、栄養士などによるわかりやすいお話や実技指導で呼吸器疾患への対応の理解を深める機会を設けています。
主な検査・手技
気管支鏡検査(超音波気管支鏡検査、気管支鏡下ゴールドマーカー留置など)
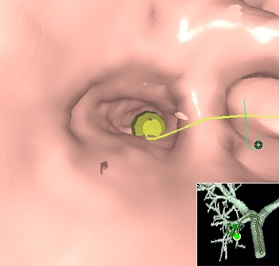
胸部異常陰影、肺炎、肺のリンパ節腫大などの精査のために行う内視鏡検査です。気管支内の痰を採取したり、ブラシを使用して病変を擦ったり(擦過)、鉗子とよばれる器具を使用して肺の一部を小さくつまみ取ったり、針を刺して病変を採取したりします。透視とよばれるレントゲン画面をリアルタイムで見ながら、病変にアプローチします。最近では、超音波内視鏡(EBUS)を使用したり、特殊な画像解析ソフト(仮想気管支鏡 VINCENT® FUJIFILM社)で事前にCT画像を再構成し、病変への到達経路を確認したりすることで、小さく到達困難であった病変に対しても、正確な診断をすることができるようになりました。出血や気胸などの合併症が発生するリスクもありますが、診断の確定や評価に非常に重要な検査です。
患者さんの全身状態や施行する手技の種類によっては、外来で日帰りの気管支鏡検査を行うこともあります。当センターでは鎮静薬、咳止めなどを適切に使用することで、苦痛の少ない気管支鏡検査を心がけております。
 |
|
| 仮想気管支鏡 |
|
 |
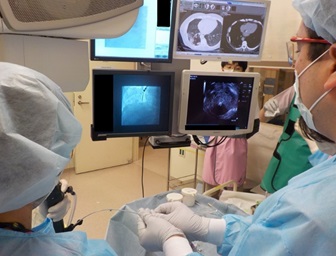 |
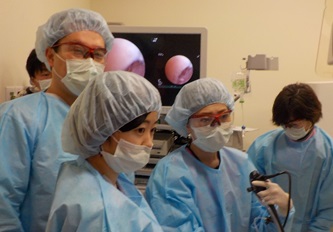
| 気管支鏡検査の様子 |
気管支鏡検査の様子 |
局所麻酔下胸腔鏡検査
胸水が大量に貯まった場合や、膿胸が診断、治療のためなどに施行する検査です。側胸部に小さな切開をした後、胸腔鏡とよばれる内視鏡を挿入します。肺、胸膜、胸壁の観察を行うとともに、病変の採取や膿胸の治療を行います。
 |
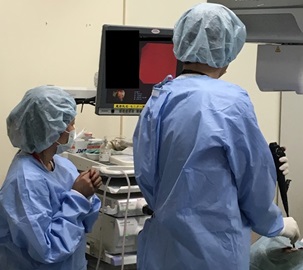 |
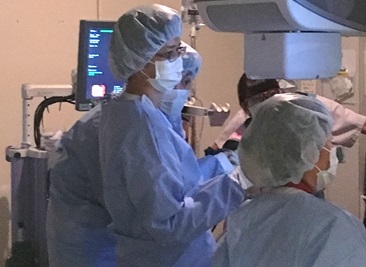
| 局所麻酔下胸腔鏡検査の様子 |
局所麻酔下胸腔鏡検査の様子 |
CTガイド下肺生検
胸膜に近い肺内の病変(末梢病変)や、縦隔とよばれる胸の真ん中の領域にある病変に対して、リアルタイムにCTを確認しながら、針を刺して組織を採取する検査です。気管支鏡で到達困難、診断困難であった際に適応となる場合が多く、放射線診断科に依頼し、検査を行っております。出血、気胸、空気塞栓症などの合併症が発生するリスクがあるため、入院で施行しております。
 |
| CTガイド下肺生検の様子 |
ポリソムノグラフィー(睡眠時無呼吸症候群の精密検査)
睡眠時無呼吸症候群を診断するための検査です。簡易型検査は、入院することなく自宅で検査できるシステムです。鼻口気流、気管音、酸素飽和度を記録する器械を自宅に郵送し、ご自身で装着してもらった後、返送していただきます。解析結果も外来でご説明します。重症の場合には簡易型のみでも治療を導入することもあります。脳波による覚醒状態や眼球、筋肉の動きなどの検査も含めた、さらに詳しい終夜睡眠ポリグラフ(PSG)が必要と判断した場合には脳神経外科とも連携して一泊入院での検査を施行します。
6分間歩行試験
息切れなどの呼吸器症状をきたす患者さんや、間質性肺炎、慢性閉塞性肺疾患(COPD)の方の酸素必要度を評価するための検査です。医療従事者と一緒に、6分間でどれだけの距離を歩けるかを測定し、その際に体に必要な酸素濃度がどの程度下がるかなどを測定します。現在の呼吸状態の評価や、在宅酸素療法が必要か否かの判断に重要な検査です。在宅酸素療法(HOT)外来や入院の際に主に施行致します。
呼気一酸化窒素(FeNO)検査
吐いた息(呼気)に含まれる一酸化窒素(NO)の濃度を測定して気道の炎症状態を評価する新しい気管支喘息の診断方法です。喘息では好酸球という炎症物質が気道で増加しており、その炎症の程度をみることで、重症度や治療への反応性を評価することができます。また、喘息とたばこ肺(COPD)との鑑別にもつながります。検査時間は1分程度でとても簡便な検査です。

気管ステント留置・高周波装置

